Umsatz Zyklus Management Marktgröße und Anteil
Umsatz Zyklus Management Marktanalyse von Mordor Intelligenz
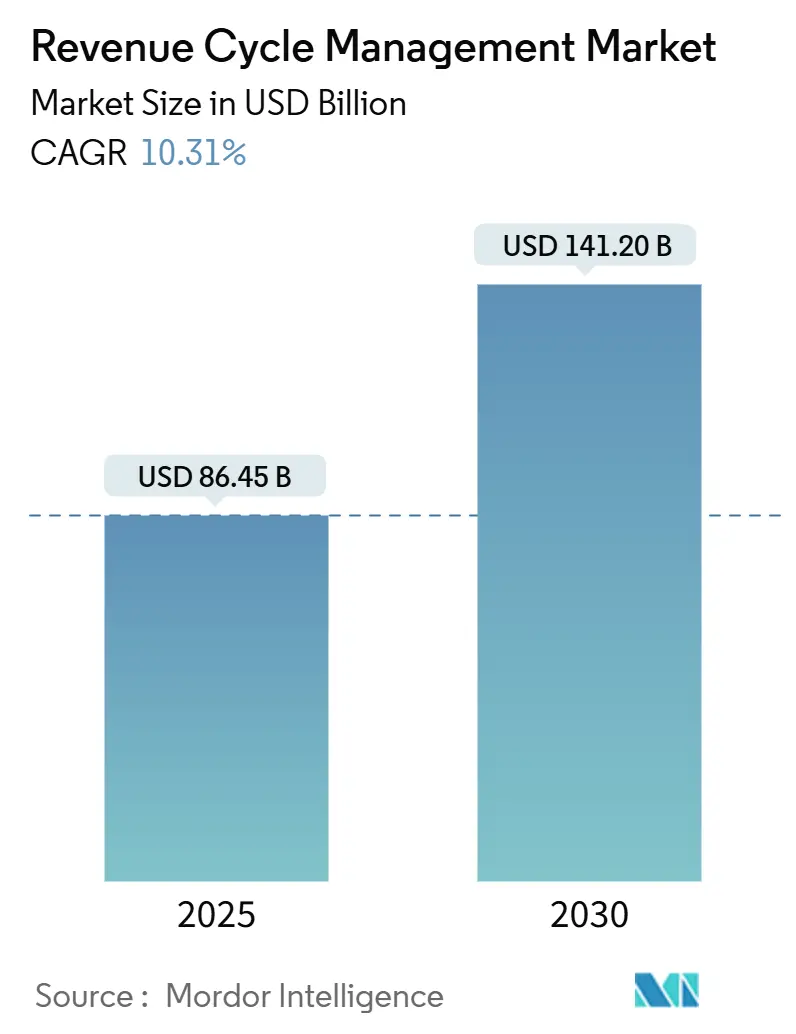
Der Umsatz Zyklus Management Markt wird auf USD 86,45 Milliarden im Jahr 2025 bewertet, soll sich mit einer CAGR von 10,31% ausweiten und bis 2030 USD 141,20 Milliarden erreichen. Wachsende Verwaltungskosten, die Hinwendung zu wertbasierter Erstattung und die zunehmende KI-Einführung kombinieren sich, um automatisierte Umsatz erfassen zu einer Notwendigkeit auf Vorstandsebene zu machen. Anbieter priorisieren integrierte Plattformen, die klinische Dokumentation, Denial-Vermeidung und Cashflow-Analysen In einem Arbeitsbereich zusammenführen, manuelle Berührungen reduzieren und die Tage In der Debitorenbuchhaltung verkürzen. Nordamerikanische Gesundheitssysteme bleiben weiterhin die Nachfrageanker, doch steigende Privatversicherungspenetration In Asien-Pazifik erschließt beträchtliche neue adressierbare Volumina. Dienstleistung-Outsourcing bleibt verbreitet, da Personalengpässe bestehen bleiben, aber die schnelle Beschleunigung von Wolke-Software signalisiert eine graduelle Übergabe von arbeitsintensiven Modellen zu abonnementbasierten Architekturen, die mit Patientenvolumen skalieren. Der Nettoeffekt ist verstärkter Wettbewerb zwischen Technologieanbietern, die prädiktive Analysen und Einhaltung-Updates In einen einzigen, interoperablen Stack einbinden können.
Wichtige Berichtsergebnisse
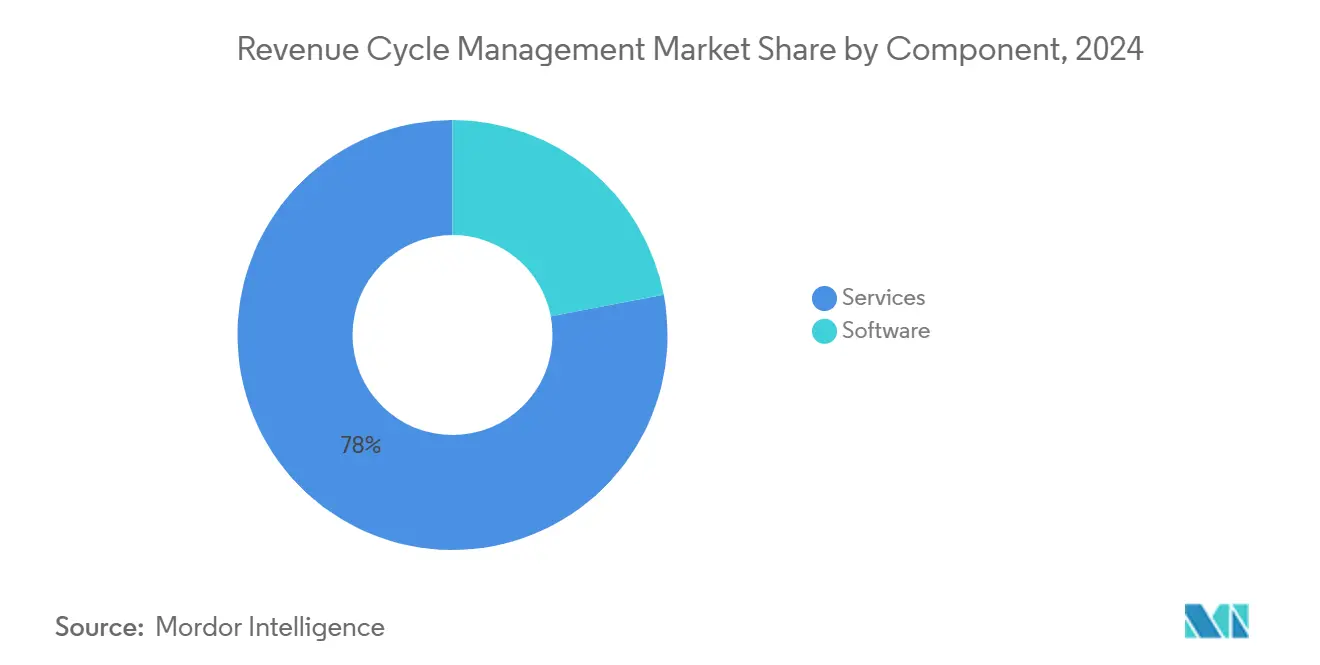
- Nach Komponente hielten Dienstleistungen 78 % des Marktes im Jahr 2024, während Wolke-basierte Software mit einer CAGR von 14,2 % bis 2030 wachsen soll.
- Nach Bereitstellung machten An-Premise-Lösungen einen Anteil von 58,5 % im Jahr 2024 aus, während Wolke-basierte Modelle am schnellsten mit einer CAGR von 14,2 % bis 2030 steigen sollen.
- Nach Funktion eroberte Ansprüche und Denial Management 34 % des Umsatzes von 2024, während Klinisch Documentation Verbesserung voraussichtlich mit einer CAGR von 15,6 % bis 2030 expandieren wird.
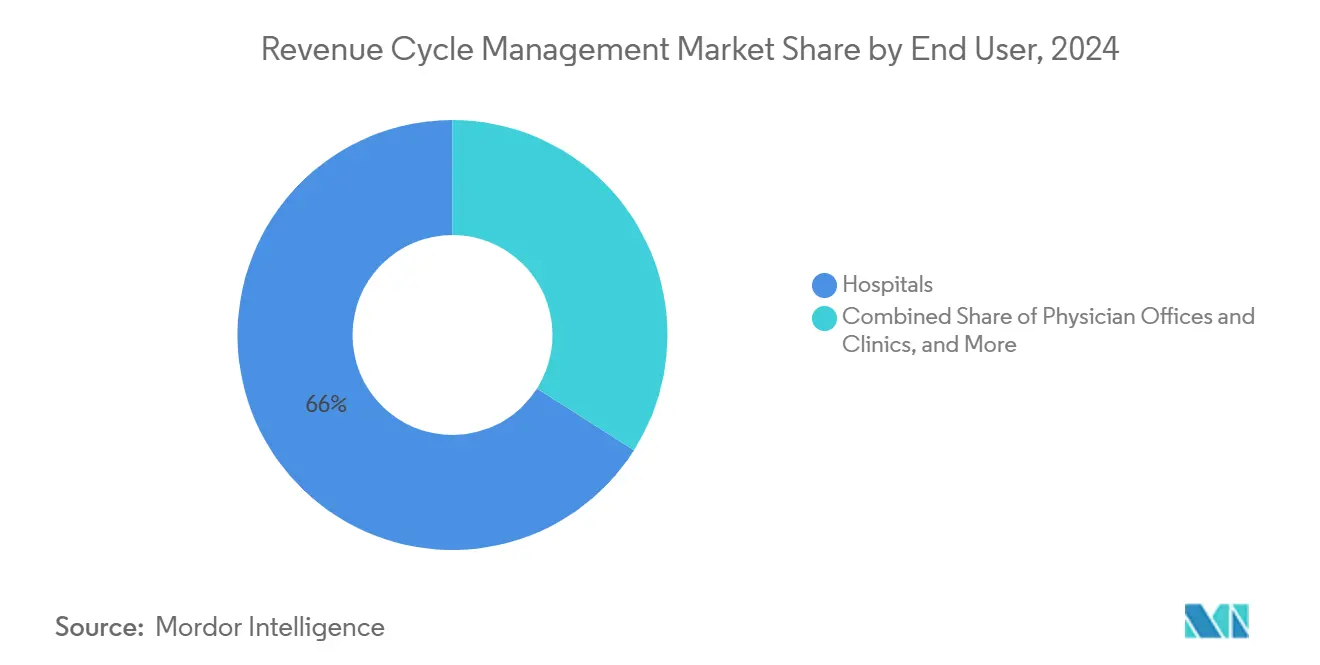
- Nach Endnutzer sicherten sich KrankenhäBenutzer einen Umsatzanteil von 66 % im Jahr 2024, während Ambulante Operationszentren am schnellsten mit einer CAGR von 13,9 % bis 2030 wachsen sollen.
- Nach Fachrichtung führte Radiologie mit einem Anteil von 42 % im Jahr 2024, während Onkologie voraussichtlich mit einer CAGR von 14,3 % bis 2030 steigen wird.
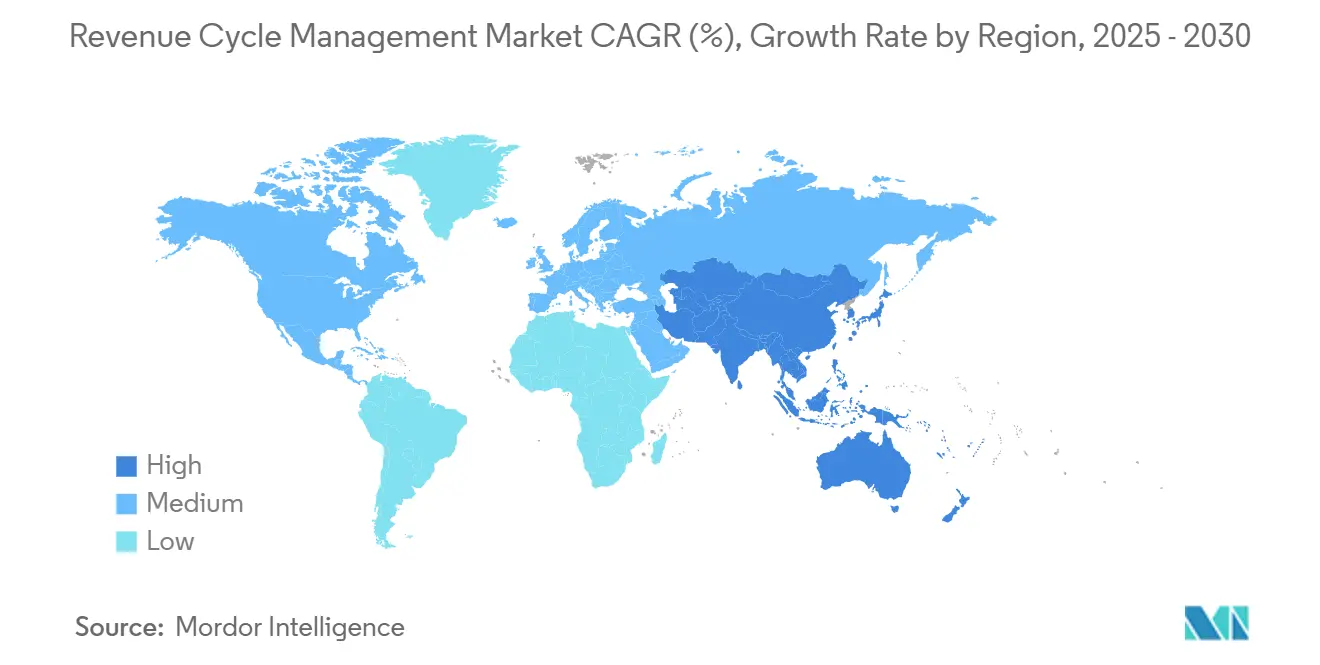
- Nach Geografie dominierte Nordamerika mit einem Anteil von 48 % im Jahr 2024, doch Asien-Pazifik wird voraussichtlich am schnellsten mit einer CAGR von 16,4 % bis 2030 expandieren.
Globale Umsatz Zyklus Management Markttrends und Einblicke
Treiber-Wirkungsanalyse
| Treiber | (~) % Auswirkung auf CAGR-Prognose | Geografische Relevanz | Auswirkungszeitrahmen |
|---|---|---|---|
| Globale Verschiebung zu Wertbasierten & Ergebnisverknüpften Erstattungen | +2.4% | Nordamerika, APAC, EU | Mittelfristig (3-4 Jahre) |
| Eskalierende Verwaltungskosten fördern RCM-Automatisierung | +1.8% | Global | Kurzfristig (≤2 Jahre) |
| Beschleunigte digital-Gesundheit & Interoperabilität Mandate Weltweit | +1.3% | Global, mit früher APAC-Übernahme | Mittelfristig (3-4 Jahre) |
| Konsumerisierung des Gesundheitswesens erhöht geduldig Abrechnung-Komplexität | +0.8% | Nordamerika, EU | Kurzfristig (≤2 Jahre) |
| Verbreitung von Wolke-nativen Gesundheit Es Plattformen und SaaS-Ökonomie | +1.2% | Global, APAC-Kern, Übertragung auf MEA | Mittelfristig (3-4 Jahre) |
| Quelle: Mordor Intelligence | |||
Globale Verschiebung zu Wertbasierten & Ergebnisverknüpften Erstattungen
Wertbasierte Versorgung, jetzt In wichtige Kostenträgeverträge eingeschrieben, gestaltet die Prioritäten der Umsatz Zyklus Management Branche neu, indem sie Zahlung an klinische Qualität anstatt an Servicevolumen knüpft. Gesundheitssysteme, die Verantwortlich-Pflege-Frameworks übernahmen, verzeichneten kollektive Einsparungen von über USD 700 Millionen und bewiesen, dass finanzielle Vorteile bestehen, sobald Organisationen Qualitätsmetriken meistern. Als Reaktion integrieren RCM-Plattformen Bevölkerung-Gesundheit-Dashboards, die klinische Ergebnisse In Erstattungsauslöser übersetzen und sicherstellen, dass Anbieter Versorgungslücken verfolgen, bevor Zahlungsrisiko materialisiert. Diese Evolution erfordert implizit normalisierte Daten aus unterschiedlichen Quellen und verleiht der Interoperabilität eine neue kommerzielle Dringlichkeit.
Eskalierende Verwaltungskosten fördern RCM-Automatisierung
Verwaltungsausgaben verbrauchen routinemäßig 20 - 25 % der uns-amerikanischen Gesundheitsausgaben, daher betrachten Führungskräfte Automatisierung als bewährten Hebel zur Eindämmung der Kosteninflation. KI-fähige Bots führen nun routinemäßige Vorautorisierungstransaktionen In Sekunden durch, ein Prozess, der zuvor manuelle Überprüfung und tagelange Mitarbeiter-Nachverfolgung erforderte, und einige KrankenhäBenutzer haben eine 50%ige Reduktion der Anspruchsvorbereitungszeit nach der Bereitstellung dokumentiert. Diese Verbesserungen befreien Abrechnungsfachkräfte, sich auf komplexe Ausnahmen zu konzentrieren, wodurch eine ungeplante Produktivitätsdividende entsteht, die das Management auf patientenbezogene Rollen umleiten kann. Wichtig ist, dass Institutionen, die Aufnahme-bis-Cash-Workflows automatisieren, erhöhte Mitarbeiterzufriedenheit berichten, da langweilige, fehleranfällige Dateneingabeaufgaben verschwinden.
Beschleunigte Digital-Health & Interoperabilität Mandate Weltweit
Regulierungsbehörden In mehreren Regionen fordern nun reibungslosen Datenaustausch, beschleunigen die ehr-Penetration und drängen RCM-Anbieter, Stecker-Und-Play-APIs zu liefern, die klinische und finanzielle Aufzeichnungen synchronisieren. Das fünfstufige Umsatz Zyklus Management Technologie Adoption Modell der Gesundheitswesen finanzielle Management Association zeigt, dass 42 % der Gesundheitssysteme bei Stufe 1 bleiben, was ungenutztes Marktpotenzial für Orchestrierungsschichten hervorhebt, die unterschiedliche Anwendungen überbrücken[1]Gesundheitswesen finanzielle Management Association, "Umsatz Zyklus Management Technologie Adoption Modell," Gesundheitswesen finanzielle Management Association, hfma.org. Anbieter-Führungskräfte berichten, dass das Framework Lücken In ihren Technologie-Roadmaps klärt, und diese Erkenntnisse führen oft zur Anbieter-Rationalisierung, da Kunden einheitliche Plattformen bevorzugen. Frühe Anwender glauben, dass konsistente Datenstrukturen Kostenträger-Reibung reduzieren, weil saubere Ansprüche durch Adjudizierungs-Workflows mit minimaler Intervention zirkulieren.
Konsumerisierung des Gesundheitswesens erhöht Patient Billing-Komplexität
Selbstbehalt-hohe Krankenversicherungspläne verlagern finanzielle Verantwortung auf Patienten, daher müssen Anbieter Umsatzstrategien In Richtung transparenter, einzelhandelsähnlicher Erfahrungen neu kalibrieren. Frontend-Schätztools, die Eigenkosten vor dem Dienstleistung präsentieren, werden Standard, weil sie Sammlungen verbessern und Patientenvertrauen stärken. Gleichzeitig reduzieren Flexibel Zahlungspläne und digitale Geldbörsen Forderungsausfälle, indem sie Rückzahlungspläne mit Haushalts-Cashflow abstimmen, ein Trend, der RCM-Plattformen zwingt, Verbraucher-Finanzen-Logik einzubetten. Einrichtungen, die automatisierte Berechtigungsverifikation übernehmen, berichten von weniger Überraschungsrechnungen und gestärkter Gemeinschaftsreputation, ein Ergebnis, das indirekt das Verfahrensvolumenwachstum unterstützt.
Beschränkungen-Wirkungsanalyse
| Beschränkung | (~) % Auswirkung auf CAGR-Prognose | Geografische Relevanz | Auswirkungszeitrahmen |
|---|---|---|---|
| Heterogene, sich ständig ändernde Kostenträgerregeln und Kodierung Standards | -1.6% | Nordamerika, EU, APAC | Kurzfristig (≤2 Jahre) |
| Anhaltender Mangel an qualifizierten Kodierungs- & RCM Talenten | -1.2% | Global, mit akuten Effekten In APAC & MEA | Mittelfristig (~3-4 Jahre) |
| Datenschutz & Cybersicherheitsrisiken Umgang Geschützte Gesundheitsinformationen | -0.7% | Nordamerika, EU | Mittelfristig (~3-4 Jahre) |
| Hohe Vorabinvestition und ändern-Management Barrieren | -0.9% | Global, besonders unter kleinen/mittleren Anbietern | Kurzfristig (≤2 Jahre) |
| Quelle: Mordor Intelligence | |||
Heterogene, sich ständig ändernde Kostenträgerregeln und Kodierungsstandards
Denial-Raten, die um 10 - 15 % schweben, veranschaulichen, wie schnell Kostenträger-Bearbeitungen und Richtlinien-Updates ansonsten konforme Ansprüche umwerfen können. Führungskräfte von Arztgruppen bestätigen, dass Denials In 2024 weiter stiegen, daher investieren Organisationen In kontinuierliche Code-Updates und prädiktive Scrubber, die wahrscheinliche Ablehnungen vor der Einreichung kennzeichnen[2]Medizinisch Gruppe Management Association, "MGMA Stat: Claim Denial Trends," Medizinisch Gruppe Management Association, mgma.com. Zukunftsorientierte Gesundheitssysteme weisen dedizierte Teams zu, um Denial-Grundursachen zu erschließen, und iterative Feedback-Schleifen zwischen Kodierern und Klinikern verkürzen Korrekturzyklen. KI-gesteuerte Regel-Motoren, die sich selbst von Kostenträger-Überweisungen lernen, liefern nun messbare Reduktionen bei Anhanganfragen und reduzieren Verwaltungskosten.
Anhaltender Mangel an qualifizierten Kodierungs- und RCM-Talenten
Trotz Technologiegewinnen erfordern komplexe Fälle immer noch spezialisierte Kodierer, doch der Talentpool bleibt Dünn, da Pensionierungen neue Zertifizierungen übertreffen. Gesundheitssysteme füllen die Lücke, indem sie bestimmte Umsatz-Zyklus-Funktionen auslagern und oft ergebnisbasierte Verträge verhandeln, die Anbieter-Vergütung mit gesammeltem Bargeld abstimmen. Outsourcing-Entscheidungen beschleunigen wiederum die Konsolidierung unter globalen Geschäftsprozess-Firmen, die auf Gesundheit-Es-Exposition erpicht sind, und treiben die Umsatz Zyklus Management Marktgröße nach oben. Innerhalb von Krankenhauswänden erweitern Führungskräfte Upskilling-Initiativen, damit Einsteiger-Mitarbeiter KI-Empfehlungen interpretieren und Ausnahme-Warteschlangen überwachen können, eine Wende, die interne Ausbildungsbudgets erhöht.
Segmentanalyse
Nach Komponente: Services dominieren während Cloud-Software beschleunigt
Dienstleistungen halten 78% Marktanteil der Umsatz Zyklus Management Marktgröße In 2024, was die Präferenz von Anbietern für schlüsselfertige Expertise inmitten von Personalengpässen widerspiegelt. Kunden betrachten Outsourcing als sofortigen Weg zu verbesserten Sammlungen, weil Dienstleistung-Partner Verantwortung für Technologieinvestition und kontinuierliche Prozessverfeinerung übernehmen. Dennoch verzeichnet Wolke-basierte Software eine CAGR von 14,2% bis 2030, mehr als das gesamte Marktwachstum, weil Abonnement-Preise Kosten mit Nutzung abstimmen und Große Kapitalhürden beseitigen.
KrankenhäBenutzer, die Wolke-RCM-Suiten implementieren, entdecken oft sekundäre Vorteile, wie Echtzeit-Dashboards, die Arzt-Dokumentationslücken hervorheben und korrigierende Betreuung innerhalb einer einzigen Schicht ermöglichen. Im Laufe der Zeit ermutigen diese Analysefähigkeiten interne Teams, von transaktionalen Aufgaben zu strategischen Umsatz-Integrität-Rollen zu wechseln. Das Dual-Schiene-Wachstumsmuster impliziert, dass hybride Betriebsmodelle, die behaltene Aufsicht mit selektivem Outsourcing kombinieren, üblich werden und die Umsatz Zyklus Management Branchengelegenheit sowohl für Software-Firmen als auch Dienstleistung-Büros erweitern.
Notiz: Segmentanteile aller einzelnen Segmente verfügbar beim Berichtskauf
Nach Bereitstellung: Cloud-basiertes Wachstum übertrifft On-Premise-Installationen
An-Premise-Bereitstellungen behalten 58,5% Umsatz Zyklus Management Marktanteil In 2024, was frühere Kapitalanschaffungen und verbleibende Sicherheitsbedenken widerspiegelt. Doch Wolke-Installationen expandieren mit einer CAGR von 14,2% bis 2030, angetrieben von flexibler Infrastruktur, automatischen Upgrades und einfacherer Integration mit Kostenträger-APIs. Organisationen, die die HFMA-Technologie-Adoptionskurve erklimmen, zitieren häufig Wolke-Bewegungen als Wendepunkt, wenn Zykluszeit-Metriken beginnen, nach unten zu tendieren. Ein beobachteter Vorteil ist schnellere Implementierung von regulatorischen Code-Sets, da Wolke-Anbieter Updates zentral pushen, anstatt sich auf Client-Es-Teams zu verlassen.
Während Cybersicherheits-Frameworks reifen, schwindet Vorstandsebenen-Widerstand gegen aus-Site-Hosting, und CFOs bemerken, dass vorhersagbare Abonnement-Gebühren mehrjährige Budgetierung vereinfachen. Diese Kostentransparenz wirkt als versteckter Beschleuniger für das gesamte Umsatz Zyklus Management Marktgrößenwachstum, weil sogar mittlere KrankenhäBenutzer nun auf Funktionen zugreifen können, die einst Großen akademischen Zentren vorbehalten waren.
Nach Funktion: Claims & Denial Management steht vor technologischer Disruption
Ansprüche- und Denial-Workflows repräsentieren 34% der Umsatz Zyklus Management Marktgröße In 2024 und heben die Zentralität sauberer Ansprüche für Anbieter-Solvenz hervor. KI-gesteuerte Vor-Adjudizierungs-Bearbeitung erreicht nun 98 % saubere Anspruchsraten für einige Nutzer, ein Effizienzniveau, das historisch umfangreiche menschliche Überprüfung erforderte. Dieser Erfolg drängt Anbieter, ähnliche Logik In verwandte Funktionen einzubetten, wie Koordination von Leistungen, was inkrementelle Bargeld-Hebung ohne zusätzliche Belegschaft erzeugt.
Klinisch Documentation Verbesserung jedoch schreitet am schnellsten mit 15,6% CAGR voran, weil höhere Kodierungspräzision nachgelagerte Anspruchsgenauigkeit füttert und einen verstärkenden Nutzen schafft. Gesundheitssysteme, die In KI-gestützte CDI-Werkzeuge investierten, dokumentierten mehrere-millionen-Dollar-Umsatzverbesserungen innerhalb von 12 Monaten, Veränderungen, die sogar erfahrene Finanz-Führungskräfte überraschten. Während Algorithmen reifen, beginnen sie, Dokumentationskorrekturen am Punkt von Pflege zu empfehlen und verschmelzen effektiv klinische und finanzielle Workflows, eine Verschiebung, die die Definition von RCM selbst erweitert.
Nach Endnutzer: Ambulante Operationszentren entstehen als Wachstums-Hotspot
KrankenhäBenutzer machen 66% EBITDA-gewichteten Umsatz Zyklus Management Marktanteil In 2024 aus, doch Ambulante Operationszentren (ASCs) verzeichnen eine CAGR von 13,9% bis 2030, was die ambulante Migration von Verfahren veranschaulicht. ASCs führen hochvolumige Spezialfälle zu niedrigeren Erstattungsraten aus, daher priorisieren sie rationalisierte Abrechnung zum Schutz schmaler Margen. Erhöhte Abhängigkeit von kommerziellen Plänen bedeutet, dass Berechtigungsverifikation und Patientenzahlungssammlung vor dem Operationstag erfolgen müssen, um Ausfälle zu minimieren. RCM-Anbieter, die ASC-spezifische Vorlagen entwerfen, insbesondere für Gastroenterologie und Augenheilkunde CPT-Codes, berichten von beschleunigten Verkaufszyklen, weil Administratoren schlüsselfertige Inhalte gegenüber generischen Workflow-Motoren schätzen.
Außerdem, während ASCs sich In Gelenk-Venture-Vereinbarungen mit Gesundheitssystemen ausdehnen, konvergieren Umsatz-Zyklus-Standards und ermöglichen Software-Anbietern, Krankenhaus-Kunden auf ambulante Modul zu kreuzen-sellen. Diese Konvergenz erhöht den Umsatz Zyklus Management Branchenumsatz-Pool, indem sie zuvor getrennte Kundensegmente zusammenfügt.
Notiz: Segmentanteile aller einzelnen Segmente verfügbar beim Berichtskauf
Nach Fachrichtung: Radiologie-Fachrichtung treibt Integrationsanforderungen
Radiologie befehligte einen führenden Anteil von 42% In 2024, während Onkologie voraussichtlich mit einer CAGR von 14,3% durch 2030 steigen wird. Kardiologie, Onkologie, Radiologie und Pathologie tragen jeweils einzigartige Kodierungskonstrukte, doch mehrere-Spezialitäts-Gruppen operieren zunehmend auf geteilten Praxismanagement-Plattformen, die alle interpretieren müssen. Anbieter bemerken, dass einheitliche RCM die Überweisungsnetzwerk-Sichtbarkeit verbessert und zu besserer Patientenbindung und zusätzlichem Dienstleistung-Umsatz führt.
Spezialitäts-agnostische Regel-Bibliotheken, die von KI-Motoren kompiliert werden, verkürzen die Einbindung neuer Kliniken, indem sie Codes automatisch auf Kostenträger-Bearbeitungen abbilden. Gleichzeitig schätzen Kliniker Echtzeit-Kodierungs-Prompts, weil weniger nachgelagerte Abfragen die Patientenversorgung unterbrechen. Anbieter, die beweisen, dass sie Spezialitätstiefe und Unternehmensbreite gleichzeitig unterstützen können, erobern Umsatz Zyklus Management Marktanteil, während Arztgruppen durch Akquisition größer werden.
Geografieanalyse
Nordamerika befehligt 48% der aktuellen Umsatz Zyklus Management Marktgröße, unterstützt von komplexen mehrere-Kostenträger-Frameworks und einer langen Geschichte der ehr-Adoption. Anbieterkonsolidierung ist aktiv, belegt durch R1 RCMs USD 8,9 Milliarden Transaktion, was Privat-Eigenkapital-Überzeugung signalisiert, dass skalierte Prozess-Expertise übergroße Cashflow-Gewinne liefern kann. KrankenhäBenutzer In den Vereinigten Staaten berichten, dass 46% bereits irgendeine bilden von KI In Umsatz-Zyklus-Workflows nutzen. Interessanterweise erfordern kanadische einzel-Kostenträger-Strukturen immer noch RCM-Werkzeuge für Provinzabstimmung, was zeigt, dass Kostenträger-Komplexität nicht der einzige Wachstumstreiber ist. Die regionalen Erstattungstransparenz-Mandate der Region schaffen reiche Datensätze, die es Anbietern ermöglichen, maschinelle Lernmodelle schneller als anderswo zu verfeinern und die nordamerikanische Führung zu verstärken[3]amerikanisch Krankenhaus Association, "KI Und Automatisierung In Krankenhaus Umsatz Zyklus Operationen," amerikanisch Krankenhaus Association, aha.org.
Asien-Pazifik wird voraussichtlich eine CAGR von 16,4% bis 2030 verzeichnen, das schnellste regionale Tempo In der Umsatz Zyklus Management Branche, angetrieben von regierungsgestützten digital-Gesundheit-Investitionen und anschwellender Mittelklassen-Nachfrage nach Privatversicherung. Indiens nationale Versicherungsexpansion katalysiert standardisierte Ansprüche-Infrastruktur, und KrankenhäBenutzer, die früh Abrechnung digitalisieren, erobern beschleunigte Abrechnungszeiten. Chinas Tier-3-Stadt-KrankenhäBenutzer suchen zunehmend Wolke-RCM, um ältere Client-Server-Modelle zu überspringen und die Smartphone-Adoptionskurve In anderen Branchen zu spiegeln. Lokale Partner bleiben kritisch für die Navigation regulatorischer Genehmigung In Märkten wie Japan, wo Datenlokalisierungsgesetze Hosting-Architektur prägen. Dieses Bettürfnis nach kontextueller Anpassung stellt eine Eintrittsbarriere für globale Anbieter dar, bietet aber gleichzeitig hohe Renditen für Firmen, die First-Mover-Stellung sichern.
Europa behält bedeutsamen Umsatz Zyklus Management Marktanteil, obwohl das Wachstum stetiger ist, weil viele Länder einzel-Kostenträger-Modelle betreiben, die Anspruchsstandards zentralisieren. Trotzdem drängen DSGVO-Anforderungen KrankenhäBenutzer In Richtung Wolke-Umgebungen mit strikter Verschlüsselung und Audit-Wanderwege und spornen Gelenk Ventures zwischen uns-amerikanischen und europäischen Software-Firmen an, die In Datenschutz-Maschinenbau erfahren sind. Im Vereinigten Königreich hat der neue Fokus des National Gesundheit Dienstleistung auf Rückstand-Reduktion das Interesse an KI-Terminplanung und Abrechnungs-Triage-Features erhöht, die Privat-Sektor-RCM ähneln. Mittlerweile repräsentieren Naher Osten, Afrika und Südamerika entstehende Territorien, wo Privat Krankenhausketten frühe Nachfrage treiben und eine Grundlage für beschleunigte Adoption setzen, sobald regulatorische Frameworks reifen.
Wettbewerbslandschaft
Der Umsatz Zyklus Management Markt zeigt moderate Fragmentierung: eine Handvoll Großer integrierter Gesundheit-Es-Lieferanten koexistiert mit spezialisierten Dienstleistung-Pure-Plays und wendigen KI-Start-Ups. Oracle Cerner und Epic Systeme verteidigen ihre installierten ehr-Basen, indem sie finanzielle Features direkt In klinische Workflows einbetten und Schnittstelle-Ausgaben für Kunden reduzieren. Dieser Vorteil setzt eigenständige Anbieter unter Druck, schneller bei Denial-Vorhersage und Vorautorisierungs-Automatisierung zu innovieren, um Relevanz zu behalten.
Fusionen und Übernahmen verengen das Feld; Privat-Eigenkapital-Sponsoren zielen auf RCM, weil wiederkehrende Umsätze und Kosteneindämmungs-Dynamiken mit Portfolio-Zielen übereinstimmen. Das Ergebnis ist eine Pipeline von Mega-Deals, die Kodierungs-Shops, Denial-Management-Boutiquen und Automatisierungs-Software unter einheitlichen Marken konsolidieren. Anbieter profitieren, weil gebündelte Angebote Anbieter-Management vereinfachen, obwohl Kritiker warnen, dass Marktmacht später In Preiseskalation für eingebettete Dienstleistungen übersetzen könnte. Kurzfristig erscheinen integrierte Tech-Dienstleistung-Hybride, die sowohl Software als auch Arbeitskraft bereitstellen, am besten positioniert, um Unternehmensverträge zu gewinnen, wo Risikoteilungs-Preise und Ergebnis-Garantien Tischpfähle sind.
Technologie-Differenzierung hängt zunehmend von erklärbarer KI ab; KrankenhäBenutzer fordern Transparenz um modellgesteuerte Code-Vorschläge, um Auditoren zu befriedigen. Anbieter antworten, indem sie Abstammungs-Dashboards hinzufügen, die zeigen, welche Kostenträger-Bearbeitungen eine Vorhersage informierten, ein Ansatz, der Vertrauen aufbaut und regulatorische Akzeptanz beschleunigt. Interoperabilität prägt auch den Wettbewerb; Plattformen, die FHIR-basierte Daten ohne benutzerdefinierte Interfaces einbetten, senken die Gesamtbesitzkosten und appellieren an CIOs, die digitale Infrastruktur standardisieren. Folglich wird sich das nächste Wettbewerbsbattlefield wahrscheinlich um offene Ökosysteme anstatt geschlossene Suiten drehen, sogar für etablierte Giganten.
Umsatz Zyklus Management Branchenführer
-
R1 RCM Inc.
-
eClinicalWorks
-
Veradigm LLC
-
MCKESSON Corporation
-
Athenahealth, Inc.
- *Haftungsausschluss: Hauptakteure in keiner bestimmten Reihenfolge sortiert
Aktuelle Branchenentwicklungen
- Mai 2025: Infinx erwarb i3 Verticals' Gesundheitswesen Umsatz Zyklus Management Geschäft und proprietäre Technologie für einen Bargeld-Deal im Wert von USD 96 Millionen, was die steigende Nachfrage nach KI-gesteuerten Plattformen unterstreicht.
- April 2025: Syracuse orthopädisch Specialists wählte Veradigm Umsatz Zyklus Dienstleistungen und Codierung Dienstleistungen zur Unterstützung der Expansionsziele und veranschaulicht Anbieter-Vertrauen In integrierte Daten- und RCM-Angebote.
- Mai 2024: Nextech führte Nextech RCM professionelle Abrechnungsservices innerhalb seiner Praxismanagement-Suite ein und positionierte das Unternehmen zur Eroberung der Spezialpraxis-Nachfrage nach einheitlichen klinischen und finanziellen Workflows.
Globaler Umsatz Zyklus Management Marktberichtsumfang
Gemäß dem Berichtsumfang bezieht sich der Begriff Umsatz Zyklus Management auf Lösungen, die verschiedene KrankenhäBenutzer und medizinische Einrichtungen dabei unterstützen, ihre Umsätze zu steigern, indem sie Fehler In der Abrechnung ansprechen und bei effizienter Abrechnung, Dokumentation und Anspruchsverwaltung helfen.
Der Umsatz Zyklus Management Markt ist segmentiert nach Bereitstellung, Funktion, Endnutzer und Geografie. Nach Bereitstellung ist der Markt In Wolke-basiert und An-Premise segmentiert. Der Markt ist nach Funktion In Ansprüche und Denial Management, medizinische Kodierung und Abrechnung, elektronische Gesundheitsakte (ehr), klinische Dokumentationsverbesserung (CDI), Versicherung und andere Funktionen segmentiert. Nach Endnutzer ist der Markt In KrankenhäBenutzer, Labore und andere Endnutzer segmentiert. Der Markt ist nach Geografie In Nordamerika, Europa, Asien-Pazifik, Naher Osten und Afrika sowie Südamerika segmentiert. Für jedes Segment wird die Marktgröße In Bezug auf den Wert (USD Millionen) bereitgestellt.
| Software | Integrierte RCM Suite |
| Eigenständige Module | |
| Services | Ausgelagerte RCM BPO |
| Beratung & Schulung |
| Cloud-basiert |
| On-Premise |
| Claims & Denial Management |
| Medizinische Kodierung & Abrechnung |
| Elektronische Gesundheitsakte (Integrierte RCM) |
| Klinische Dokumentationsverbesserung (CDI) |
| Versicherungsberechtigungs-Verifikation |
| Andere Funktionen (Patiententerminierung, Preistransparenz) |
| Krankenhäuser |
| Arztpraxen & Kliniken |
| Ambulante Operationszentren |
| Labore |
| Diagnostische Bildgebungszentren |
| Andere Endnutzer |
| Radiologie |
| Onkologie |
| Kardiologie |
| Pathologie |
| Multi-Spezialität & Andere |
| Nordamerika | Vereinigte Staaten |
| Kanada | |
| Mexiko | |
| Europa | Deutschland |
| Vereinigtes Königreich | |
| Frankreich | |
| Italien | |
| Spanien | |
| Restliches Europa | |
| Asien-Pazifik | China |
| Japan | |
| Indien | |
| Australien | |
| Südkorea | |
| Restlicher Asien-Pazifik | |
| Naher Osten und Afrika | GCC |
| Südafrika | |
| Restlicher Naher Osten und Afrika | |
| Südamerika | Brasilien |
| Argentinien | |
| Restliches Südamerika |
| Nach Komponente | Software | Integrierte RCM Suite |
| Eigenständige Module | ||
| Services | Ausgelagerte RCM BPO | |
| Beratung & Schulung | ||
| Nach Bereitstellung | Cloud-basiert | |
| On-Premise | ||
| Nach Funktion | Claims & Denial Management | |
| Medizinische Kodierung & Abrechnung | ||
| Elektronische Gesundheitsakte (Integrierte RCM) | ||
| Klinische Dokumentationsverbesserung (CDI) | ||
| Versicherungsberechtigungs-Verifikation | ||
| Andere Funktionen (Patiententerminierung, Preistransparenz) | ||
| Nach Endnutzer | Krankenhäuser | |
| Arztpraxen & Kliniken | ||
| Ambulante Operationszentren | ||
| Labore | ||
| Diagnostische Bildgebungszentren | ||
| Andere Endnutzer | ||
| Nach Fachrichtung | Radiologie | |
| Onkologie | ||
| Kardiologie | ||
| Pathologie | ||
| Multi-Spezialität & Andere | ||
| Geografie | Nordamerika | Vereinigte Staaten |
| Kanada | ||
| Mexiko | ||
| Europa | Deutschland | |
| Vereinigtes Königreich | ||
| Frankreich | ||
| Italien | ||
| Spanien | ||
| Restliches Europa | ||
| Asien-Pazifik | China | |
| Japan | ||
| Indien | ||
| Australien | ||
| Südkorea | ||
| Restlicher Asien-Pazifik | ||
| Naher Osten und Afrika | GCC | |
| Südafrika | ||
| Restlicher Naher Osten und Afrika | ||
| Südamerika | Brasilien | |
| Argentinien | ||
| Restliches Südamerika | ||
Schlüsselfragen beantwortet im Bericht
Wie Groß ist die Umsatz Zyklus Management Marktgröße In 2025?
Der Markt steht bei USD 86,45 Milliarden In 2025.
Wie schnell wird die Umsatz Zyklus Management Branche voraussichtlich wachsen?
Es wird prognostiziert, eine CAGR von 10,31 % zu registrieren und bis 2030 USD 141,20 Milliarden zu erreichen.
Welche Region zeigt das höchste Umsatz Zyklus Management Marktwachstum?
Asien-Pazifik wird voraussichtlich mit einer CAGR von 16,4 % bis 2030 wachsen, am schnellsten unter allen Regionen.
Warum sind Dienstleistungen immer noch die größte Komponente im Umsatz Zyklus Management Marktanteil?
Anbieter lagern weiterhin Umsatz-Zyklus-Funktionen aus, um Personalengpässe auszugleichen und schnell auf spezialisierte Expertise zuzugreifen.
Was treibt die Adoption von Wolke-basierten Umsatz Zyklus Management Plattformen?
Wolke-Lösungen reduzieren Kapitalausgaben, liefern automatische regulatorische Updates und verbessern die Interoperabilität mit elektronischen Gesundheitsakten.
Wie beeinflusst wertbasierte Versorgung Umsatz Zyklus Management Lösungen?
Wertbasierte Modelle erfordern Verfolgung von Qualitätsmetriken, die mit Erstattung verknüpft sind, was die Nachfrage nach analysegesteuerten RCM-Werkzeuge fördert, die klinische und finanzielle Daten überbrücken.
Seite zuletzt aktualisiert am: