Tamaño y Cuota del Mercado de Gestión de Reclamaciones Sanitarias
Análisis del Mercado de Gestión de Reclamaciones Sanitarias por Mordor Intelligence
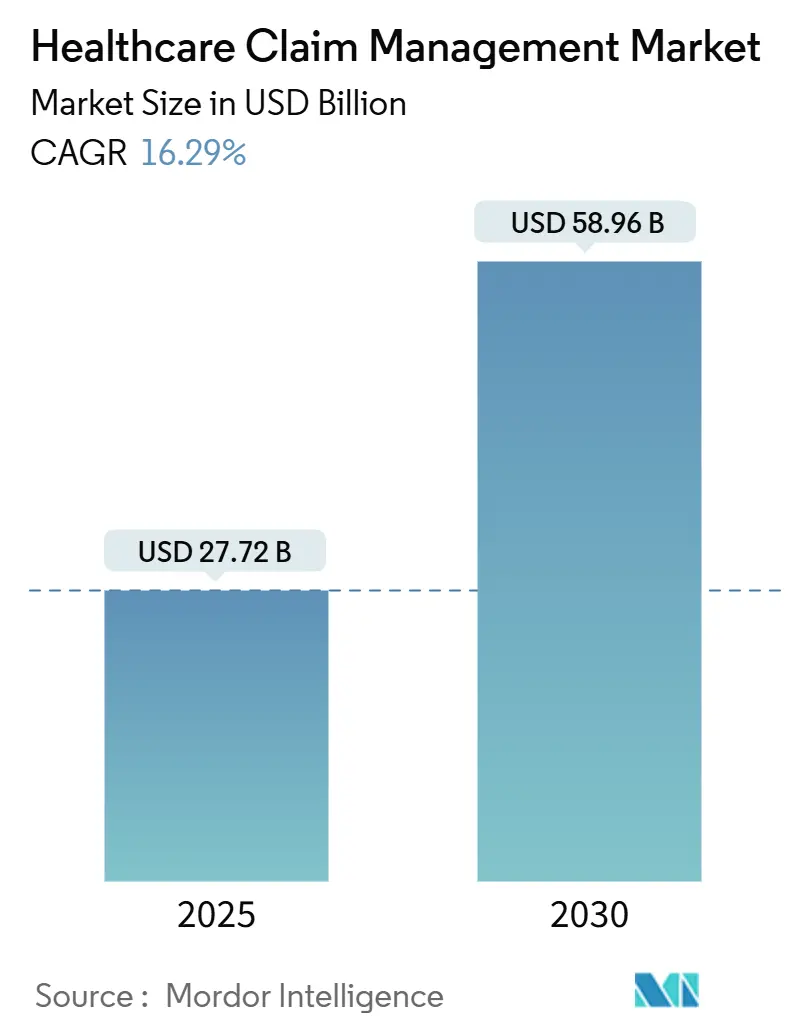
El tamaño del mercado de gestión de reclamaciones sanitarias generó USD 27,72 mil millones en 2025 y se prevé que alcance USD 58,98 mil millones en 2030, avanzando a una TCAC del 16,29%. La rápida digitalización, el aumento de los gastos por denegación de reclamaciones y la creciente presión para mejorar la precisión de los pagos alientan a pagadores y proveedores a reemplazar los flujos de trabajo manuales con plataformas impulsadas por IA. Los hospitales ahora gastan USD 19,7 mil millones anualmente revirtiendo reclamaciones denegadas, subrayando la urgencia de la automatización. El despliegue en la nube gana impulso a medida que las organizaciones favorecen el análisis en tiempo real a escala, mientras que las suites integradas del ciclo de ingresos y los módulos de integridad de pagos convergen para minimizar la fuga de ingresos. La consolidación moderada continúa mientras los proveedores establecidos adquieren innovadores de nicho para acelerar el tiempo de comercialización de herramientas de IA generativa que compensen una escasez esperada de 100.000 trabajadores en la administración sanitaria para 2028[1]American Hospital Association, "Hospital Denial Recovery Report 2025," aha.org.
Conclusiones Clave del Informe
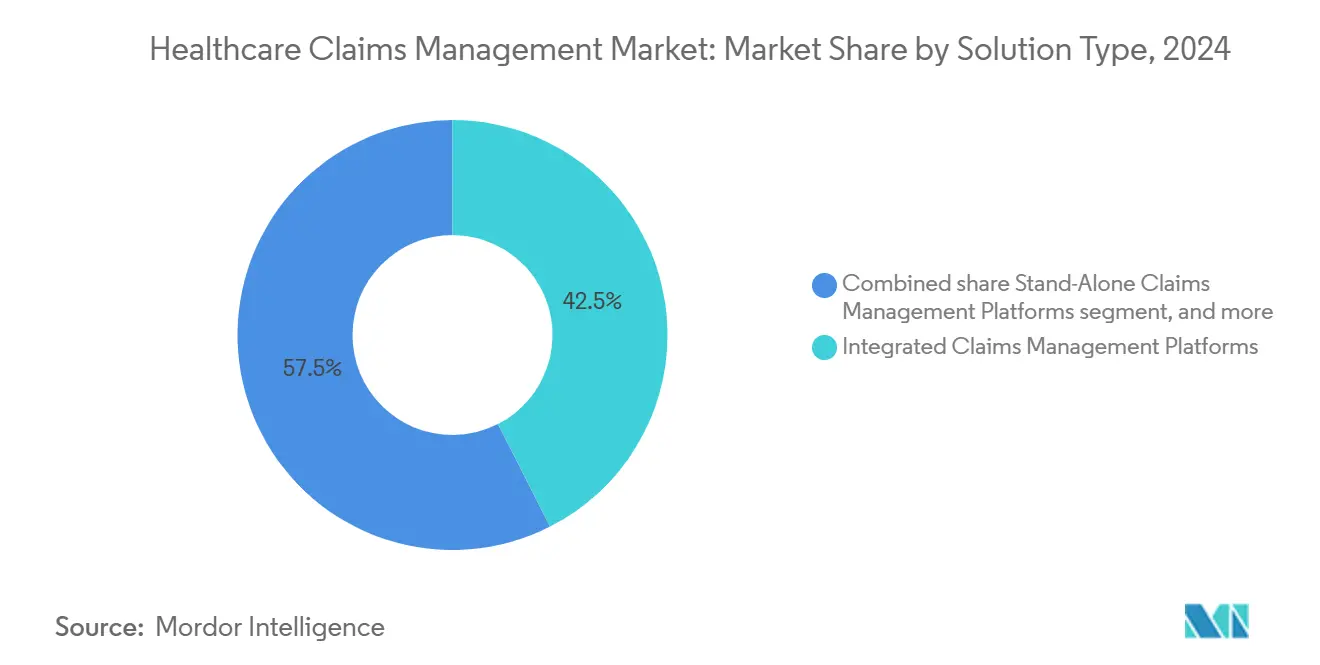
- Por tipo de solución, las suites integradas de reclamaciones y RCM lideraron con una cuota de ingresos del 42,56% en 2024, mientras que los módulos de gestión de denegaciones basados en IA se proyectan para expandirse a una TCAC del 18,54% hasta 2030.
- Por componente, el software representó el 63,24% del gasto en 2024; los servicios van por delante con una TCAC del 10,21% hasta 2030 ya que los proveedores buscan soporte de implementación y servicios gestionados.
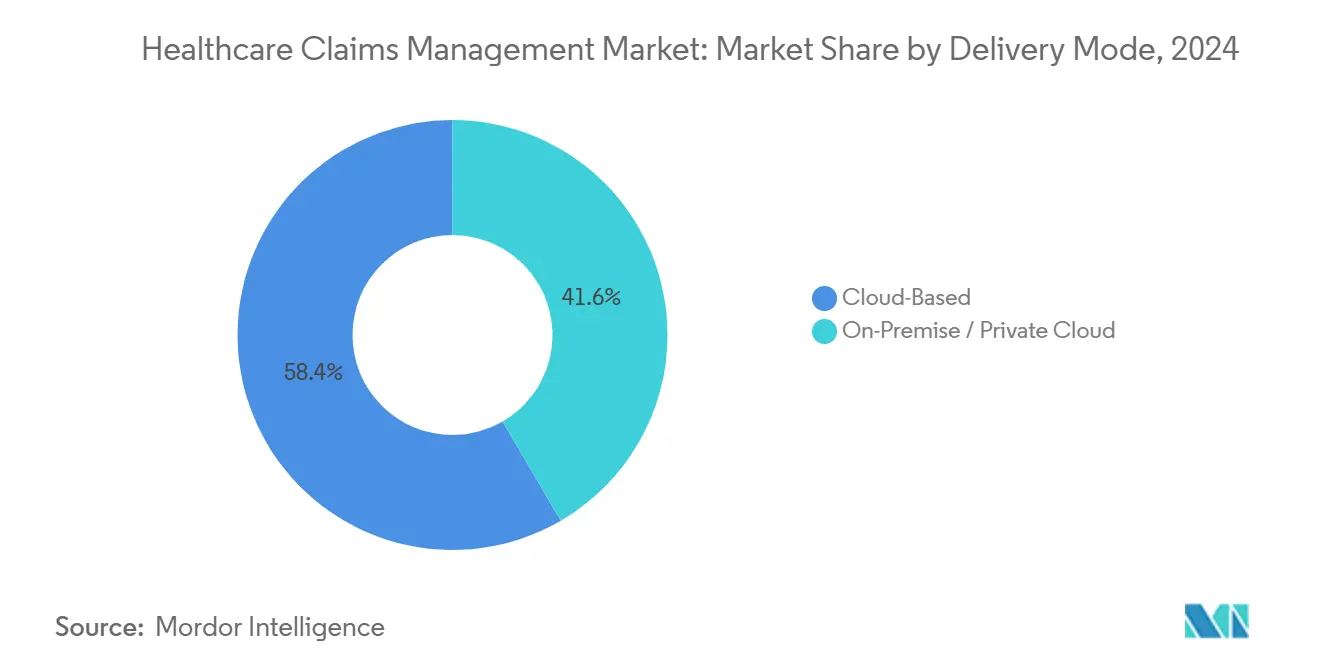
- Por modo de entrega, los despliegues en la nube capturaron el 58,54% del tamaño del mercado de gestión de reclamaciones sanitarias en 2024 y están creciendo a una TCAC del 18,78% gracias a la escalabilidad y capacidades rápidas de intercambio de datos.
- Por usuario final, los pagadores procesaron el 54,34% del volumen de reclamaciones en 2024, mientras que los administradores terceros registraron la TCAC más rápida del 19,54% ya que los empleadores autofinanciados externalizan la administración de beneficios.
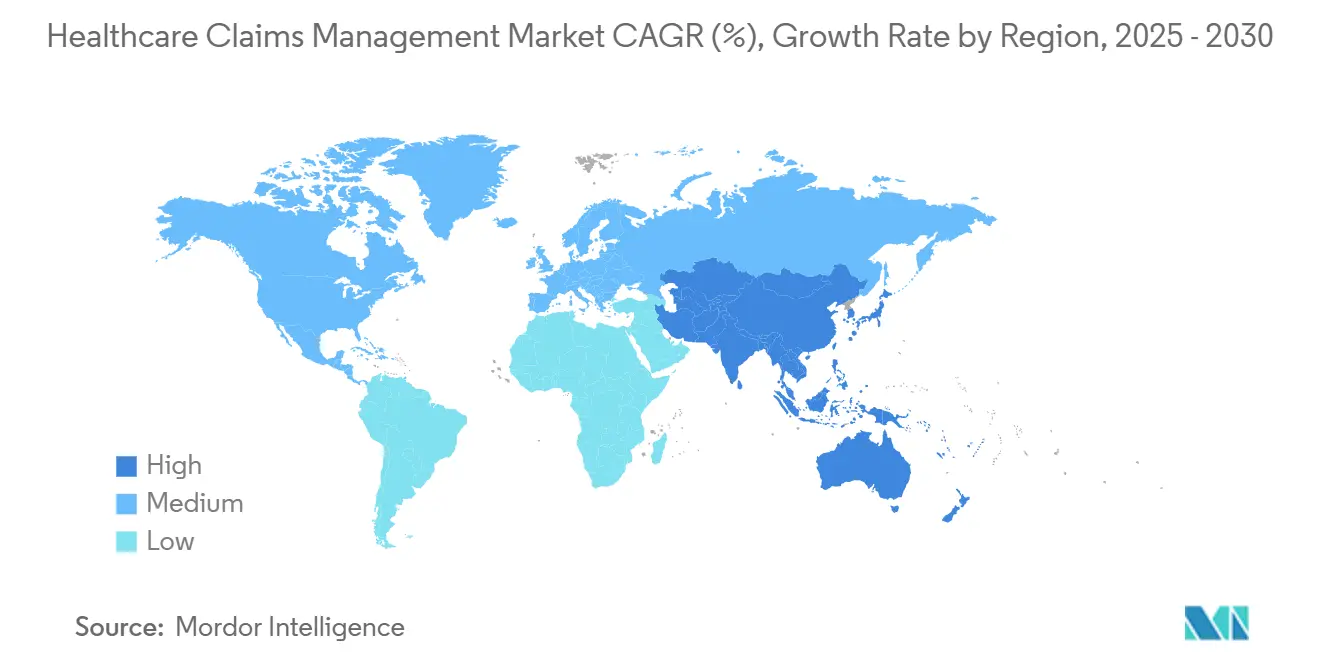
- Por geografía, América del Norte retuvo el 46,34% de los ingresos de 2024; Asia-Pacífico es la región de crecimiento más rápido con una TCAC del 17,56% hasta 2030, impulsada por la expansión de la cobertura de seguros y la inversión en salud digital.
Tendencias y Perspectivas del Mercado Global de Gestión de Reclamaciones Sanitarias
Análisis de Impacto de Impulsores
| Impulsor | % Impacto en Pronóstico TCAC | Relevancia Geográfica | Cronología de Impacto |
|---|---|---|---|
| Expansión de la cobertura de seguros de salud públicos y privados | +2.8% | Global; ganancias tempranas en Asia-Pacífico | Mediano plazo (2-4 años) |
| Escalamiento del impacto financiero de las denegaciones de reclamaciones | +3.2% | América del Norte y UE; expansión a APAC | Corto plazo (≤2 años) |
| Creciente población geriátrica y de enfermedades crónicas | +2.1% | Global; concentrado en mercados desarrollados | Largo plazo (≥4 años) |
| Adopción de plataformas de integridad de pagos habilitadas por IA | +4.1% | Núcleo de América del Norte, expandiéndose a APAC y UE | Corto plazo (≤2 años) |
| Despliegue de automatización robótica de procesos en adjudicación de reclamaciones | +2.9% | Global; adopción temprana a nivel empresarial | Mediano plazo (2-4 años) |
| Cambio hacia modelos de reembolso basados en valor y en tiempo real | +1.4% | Liderazgo de América del Norte; adopción gradual de APAC | Largo plazo (≥4 años) |
| Fuente: Mordor Intelligence | |||
Expansión de la Cobertura de Seguros de Salud Públicos y Privados
La adopción más amplia de seguros añade millones de vidas recién cubiertas, aumentando el volumen y la complejidad de las reclamaciones. Los mercados emergentes de Asia-Pacífico aceleran las reformas digitales, ilustrado por la hoja de ruta de cobertura universal habilitada por IA de Tailandia y el impulso de India para integrar los registros nacionales de salud con los sistemas de pagadores. En Estados Unidos, el Programa de Ahorros Compartidos de Medicare continúa migrando proveedores a contratos de atención responsable, impulsando la demanda de plataformas ricas en análisis que reconcilien los pagos de ahorros compartidos[2]Centers for Medicare & Medicaid Services, "National Health Care Spending Update 2025," cms.gov.
Escalamiento del Impacto Financiero de las Denegaciones de Reclamaciones
Las tasas de denegación alcanzaron el 11,8% en 2024, costando a los hospitales USD 19,7 mil millones en reelaboración e ingresos perdidos. La reclamación denegada promedio cuesta USD 25-181 de remediar, y el 65% de los casos denegados nunca se reenvían, haciendo esencial la prevención proactiva de denegaciones. Intermountain Health usó análisis avanzados para recuperar USD 20 millones y proyectó USD 35 millones en ahorros futuros reestructurando su flujo de trabajo de gestión de denegaciones.
Creciente Población Geriátrica y de Enfermedades Crónicas
Una población envejecida eleva las reclamaciones de atención crónica que requieren un ajuste preciso de riesgos y datos longitudinales. Los centros médicos académicos que incorporaron la coordinación de atención crónica en los flujos de trabajo de reclamaciones mejoraron la precisión de facturación de continuidad de atención, mientras que los modelos actualizados de ajuste de riesgos recompensan la captura precisa de códigos de determinantes sociales con un aumento de tasa del 2,9%.
Adopción de Plataformas de Integridad de Pagos Habilitadas por IA
Los motores de IA que hacen referencias cruzadas de datos clínicos, de codificación y de utilización ayudan a los pagadores a detectar sobrepagos, reclamaciones fraudulentas y errores de codificación. El Motor de Reglas CARE de Optum reduce las horas de auditoría manual en 4.500-5.000 anualmente para varios programas estatales de Medicaid. La nueva herramienta de IA generativa de Waystar redacta cartas de apelación para los 450 millones de reclamaciones denegadas procesadas cada año, prometiendo ahorros significativos de mano de obra.
Análisis de Impacto de Restricciones
| Análisis de Impacto de Restricciones | (~) % Impacto en Pronóstico TCAC | Relevancia Geográfica | Cronología de Impacto |
|---|---|---|---|
| Regulaciones estrictas de privacidad de datos de pacientes y ciberseguridad | -1,8% | Global; aplicación más estricta UE y América del Norte | Corto plazo (≤2 años) |
| Altos costes iniciales de implementación y migración | -2,3% | Global; organizaciones de tamaño medio más afectadas | Mediano plazo (2-4 años) |
| Desafíos de interoperabilidad entre sistemas centrales heredados | -1,6% | Global; concentrado en mercados establecidos | Mediano plazo (2-4 años) |
| Escasez de fuerza laboral capacitada en análisis e IA | -1,9% | Global; agudo en América del Norte y UE | Largo plazo (≥4 años) |
| Fuente: Mordor Intelligence | |||
Regulaciones Estrictas de Privacidad de Datos de Pacientes y Ciberseguridad
Los marcos globales como GDPR y HIPAA imponen sanciones severas por violaciones de datos, obligando a los proveedores a invertir en arquitecturas de confianza cero y cifrado de extremo a extremo. Los frecuentes ataques de ransomware a instalaciones sanitarias intensifican el enfoque ejecutivo en certificaciones de seguridad y monitoreo continuo.
Altos Costes Iniciales de Implementación y Migración
Las plataformas modernas requieren puertas de enlace API, auditorías de calidad de datos y reentrenamiento del personal. Los hospitales de nivel medio a menudo aplazan las actualizaciones digitales porque los presupuestos de capital anuales permanecen planos. Los modelos de servicios gestionados basados en suscripción ayudan a distribuir costes a lo largo de contratos multi-anuales, pero los CFO aún escudriñan las líneas de tiempo del retorno de inversión.
Análisis de Segmentos
Por Tipo de Solución: Los Módulos Basados en IA Impulsan la Innovación
Las plataformas integradas dominaron 2024 con una cuota de ingresos del 42,56% ya que las organizaciones adoptaron suites a nivel empresarial que fusionan herramientas de elegibilidad, autorización previa y ciclo de ingresos en un único espacio de trabajo. El mercado de gestión de reclamaciones sanitarias continúa valorando los ecosistemas todo en uno que reducen la dispersión de proveedores y simplifican las auditorías de cumplimiento. Los módulos de gestión de denegaciones basados en IA, sin embargo, están configurados para crecer a una TCAC del 18,54% hasta 2030 ya que los administradores se enfocan en tasas de denegación por encima del 10%. Estas aplicaciones extraen reclamaciones, codificación y notas clínicas para marcar envíos de alto riesgo antes de que lleguen a los pagadores, reduciendo los costes de reelaboración.
Los motores de integridad de pagos independientes siguen siendo atractivos para pagadores de tamaño medio que quieren ganancias rápidas de detección de fraude sin reemplazar adjudicadores centrales. Integrity One de Optum registró más del 20% de ganancias de productividad de codificadores durante las pruebas beta, mientras que un plan de salud regional que usa la pila de análisis de Cognizant redujo el inventario pendiente quince veces. Por tanto, el mercado de gestión de reclamaciones sanitarias muestra un claro giro desde la auditoría retrospectiva hacia la puntuación de riesgos concurrente y prospectiva.
Nota: Las cuotas de segmento de todos los segmentos individuales están disponibles con la compra del informe
Por Componente: El Segmento de Servicios se Acelera
Las licencias de software representaron el 63,24% del gasto de 2024, reflejando grandes inversiones en conjuntos de reglas de IA, bibliotecas API y motores de orquestación de flujos de trabajo que anclan las plataformas modernas. Sin embargo, la categoría de servicios avanza a una TCAC del 10,21% ya que hospitales, pagadores y TPA contratan soporte de implementación, configuración y optimización continua. Las unidades de procesamiento de reclamaciones externalizadas llenan brechas laborales críticas, y los acuerdos de servicios gestionados garantizan SLA que los equipos internos luchan por igualar.
Los compromisos de consultoría a menudo giran en torno a evaluaciones de impacto de privacidad, preparación TEFCA y modelado de contratos basados en valor. Mientras los sistemas COBOL heredados se retiran, los proveedores dependen de socios de servicios para migrar millones de registros sin tiempo de inactividad. En consecuencia, se prevé que el tamaño del mercado de gestión de reclamaciones sanitarias para líneas de asesoría y servicios gestionados supere el crecimiento de ingresos por licencias durante los próximos cinco años.
Por Modo de Entrega: Las Soluciones Basadas en la Nube Dominan el Crecimiento
Los despliegues en la nube mantuvieron el 58,54% de los ingresos en 2024 y están superando el crecimiento general del mercado a una TCAC del 18,78% ya que las empresas favorecen el almacenamiento elástico y el análisis siempre activo. La modernización de reclamaciones de Florida Blue logró una mejora de velocidad de procesamiento del 40% después de refactorizar microservicios en un arrendamiento seguro de nube pública que escala bajo demanda. La cuota del mercado de gestión de reclamaciones sanitarias de sistemas locales continúa reduciéndose ya que los CIO priorizan la resistencia de recuperación ante desastres y la economía de pago por uso.
Las instituciones con requisitos estrictos de residencia de datos aún eligen modelos híbridos, reteniendo PHI sensible en nubes privadas mientras usan pools de computación pública para entrenamiento de modelos. La colaboración de Anthem con IBM y Amazon Web Services procesa 750 millones de reclamaciones anualmente y redujo los incidentes de alta prioridad un 25% en un año. Los pilotos de blockchain que rastrean ediciones de reclamaciones entre stakeholders también favorecen las pilas nativas de la nube, fortaleciendo aún más el cambio de despliegue.
Nota: Las cuotas de segmento de todos los segmentos individuales están disponibles con la compra del informe
Por Usuario Final: Los TPA Experimentan Expansión Rápida
Los pagadores gestionaron el 54,34% del total de reclamaciones en 2024, aprovechando motores de adjudicación internos y redes de proveedores nacionales. Sin embargo, los TPA muestran la TCAC más rápida del 19,54% ya que los empleadores autofinanciados buscan diseños flexibles de beneficios y modelos de tarifas transparentes. El sector global de TPA superó los USD 488,9 mil millones en 2024 y continúa migrando hacia la automatización habilitada por IA que reduce los gastos generales.
Los hospitales profundizan la inversión en portales de gestión de denegaciones especializados para recuperar ingresos perdidos, mientras que los grandes grupos de médicos despliegan verificaciones de elegibilidad en tiempo real para apoyar contratos basados en valor. Los empleadores que trabajan con TPA demandan paneles que expongan tendencias de costes, motivando a los administradores a incorporar análisis predictivos que marquen miembros de alto coste para intervención temprana. Como resultado, el tamaño del mercado de gestión de reclamaciones sanitarias vinculado a planes patrocinados por empleadores se expande constantemente hasta 2030.
Análisis Geográfico
América del Norte representó el 46,34% de los ingresos de 2024, respaldado por Medicare, Medicaid y aseguradoras comerciales que juntas adjudican miles de millones de reclamaciones anualmente. Los mandatos federales como la Ley de Curas del Siglo XXI y TEFCA imponen interoperabilidad FHIR, impulsando actualizaciones continuas de plataformas[3]U.S. Department of Health and Human Services, "TEFCA Implementation Timeline," hhs.gov. El modelo de pagador único de Canadá impulsa iniciativas provinciales para automatizar la verificación de elegibilidad, mientras que los programas de expansión de seguros de México alimentan nuevos despliegues entre institutos de seguridad social.
Asia-Pacífico es la región de crecimiento más rápido con una TCAC del 17,56%, impulsada por esquemas de seguros obligatorios, rápida expansión de pagadores privados y hojas de ruta gubernamentales de IA. China fomenta la verificación de reclamaciones basada en IA dentro de su lista nacional de reembolso de medicamentos para frenar el fraude, y Japón abraza registros de atención crónica para gestionar una población anciana en expansión. India integra números de identidad de salud con bases de datos de pagadores para agilizar las reclamaciones electrónicas, y la plataforma de registro de salud compartido de Australia acelera la adjudicación en tiempo real para teleconsultas.
Europa mantiene una adopción constante ya que el cumplimiento GDPR y los mandatos de prescripción electrónica dan forma a las prioridades de compra. Alemania promueve estándares de interoperabilidad semántica en el programa de financiación Krankenhauszukunftsgesetz, mientras que el NHS del Reino Unido actualiza los servicios de columna vertebral para apoyar flujos de trabajo centralizados de autorización previa. Los países del sur de Europa invierten fondos de Recuperación Europea para modernizar portales de reclamaciones que habiliten la facturación de tratamiento transfronterizo. Colectivamente, estas iniciativas aseguran que el mercado de gestión de reclamaciones sanitarias continúe su expansión a través del continente.
Panorama Competitivo
La concentración del mercado es moderada. Optum ancla el nivel superior acoplando plataformas de reclamaciones con análisis, gestión de red y servicios de integridad de pagos. New Mountain Capital y KKR continúan adquisiciones masivas multimillonarias para ensamblar carteras escaladas de precisión de pagos que compiten en amplitud de modelos de IA. Oracle presentó un módulo de reclamaciones nativo de EHR que fusiona datos clínicos y financieros, señalando una tendencia hacia plataformas de ventanilla única.
La diferenciación tecnológica ahora descansa en la IA generativa. AltitudeCreate de Waystar redacta automáticamente cartas de apelación e integra con colas de trabajo de Epic, reduciendo la carga de trabajo del personal y los tiempos de ciclo. Cognizant entregó ahorros de costes de adjudicación del 92% para un gran pagador orquestando bots RPA a través de elegibilidad, verificación de precios y ediciones de cumplimiento.
Las oportunidades de espacio en blanco persisten en hospitales de mercado medio que necesitan ofertas SaaS llave en mano, en módulos de nicho que abordan la codificación de determinantes sociales, y en API de enriquecimiento en tiempo real para tarjetas de puntuación de atención basada en valor. Los proveedores que garantizan seguridad de confianza cero y configuración de código bajo están posicionados para ganar cuota ya que los directores de seguridad de la información y los ejecutivos clínicos evalúan conjuntamente nuevas compras. La escasez anticipada de talento administrativo incentiva aún más las hojas de ruta de productos que incorporan análisis de autoservicio y asistentes de IA conversacionales.
Líderes de la Industria de Gestión de Reclamaciones Sanitarias
-
Optum, Inc.
-
Mckesson Corporation
-
Cognizant (Trizetto)
-
Oracle
-
Accenture Plc
- *Nota aclaratoria: los principales jugadores no se ordenaron de un modo en especial
Desarrollos Recientes de la Industria
- Abril 2025: Transcarent completó una fusión de USD 621 millones con Accolade, creando una plataforma de abogacía que sirve a más de 20 millones de miembros con navegación impulsada por IA, farmacia y servicios de oncología.
- Abril 2025: Centauri Health Solutions adquirió MedAllies, añadiendo capacidades de mensajería segura e intercambio de datos utilizadas por 1.000 hospitales y 125.000 clínicos.
- Marzo 2025: Optum lanzó Integrity One, una plataforma de ciclo de ingresos basada en IA que elevó la productividad de codificadores un 20% durante implementaciones piloto.
- Febrero 2025: Commure y Athelas firmaron un acuerdo definitivo para comprar Augmedix, apuntando a automatizar el 80% de reenvíos de reclamaciones denegadas a través de más de 3 millones de visitas médicas anuales.
- Febrero 2025: Teladoc Health adquirió Catapult Health por USD 65 millones, expandiendo exámenes de bienestar domiciliarios y análisis de detección temprana a aproximadamente 3 millones de vidas cubiertas.
Alcance del Informe Global del Mercado de Gestión de Reclamaciones Sanitarias
Según el alcance de este informe, la gestión de reclamaciones sanitarias se refiere a servicios que permiten a los pagadores sanitarios gestionar eficientemente los datos de proveedores sanitarios y automatizar procesos de reclamaciones para ayudar al envío de reclamaciones del proveedor sanitario y obtener aprobación más rápida.
El mercado está segmentado por tipo de solución (Soluciones Integradas y Soluciones Independientes), componente (Servicios y Software), modo de entrega (Local y Basado en la Nube), usuario final (Pagadores Sanitarios, Proveedores Sanitarios y Otros Usuarios Finales), y geografía (América del Norte, Europa, Asia-Pacífico, Oriente Medio y África, y América del Sur). El informe del mercado también cubre los tamaños de mercado estimados y tendencias para 17 países diferentes a través de las principales regiones, globalmente. El informe ofrece el valor (en millones USD) para los segmentos anteriores.
| Plataformas Integradas de Gestión de Reclamaciones |
| Plataformas de Gestión de Reclamaciones Independientes |
| Módulos de Gestión de Denegaciones Basados en IA |
| Soluciones de Integridad de Pagos |
| Software |
| Servicios (BPO, Consultoría, Gestionados) |
| Basado en la Nube |
| Local / Nube Privada |
| Pagadores Sanitarios (Públicos y Privados) |
| Proveedores Sanitarios |
| Administradores Terceros (TPA) |
| América del Norte | Estados Unidos |
| Canadá | |
| México | |
| Europa | Alemania |
| Reino Unido | |
| Francia | |
| Italia | |
| España | |
| Resto de Europa | |
| Asia-Pacífico | China |
| Japón | |
| India | |
| Australia | |
| Corea del Sur | |
| Resto de Asia-Pacífico | |
| Oriente Medio y África | CCG |
| Sudáfrica | |
| Resto de Oriente Medio y África | |
| América del Sur | Brasil |
| Argentina | |
| Resto de América del Sur |
| Por Tipo de Solución | Plataformas Integradas de Gestión de Reclamaciones | |
| Plataformas de Gestión de Reclamaciones Independientes | ||
| Módulos de Gestión de Denegaciones Basados en IA | ||
| Soluciones de Integridad de Pagos | ||
| Por Componente | Software | |
| Servicios (BPO, Consultoría, Gestionados) | ||
| Por Modo de Entrega | Basado en la Nube | |
| Local / Nube Privada | ||
| Por Usuario Final | Pagadores Sanitarios (Públicos y Privados) | |
| Proveedores Sanitarios | ||
| Administradores Terceros (TPA) | ||
| Geografía | América del Norte | Estados Unidos |
| Canadá | ||
| México | ||
| Europa | Alemania | |
| Reino Unido | ||
| Francia | ||
| Italia | ||
| España | ||
| Resto de Europa | ||
| Asia-Pacífico | China | |
| Japón | ||
| India | ||
| Australia | ||
| Corea del Sur | ||
| Resto de Asia-Pacífico | ||
| Oriente Medio y África | CCG | |
| Sudáfrica | ||
| Resto de Oriente Medio y África | ||
| América del Sur | Brasil | |
| Argentina | ||
| Resto de América del Sur | ||
Preguntas Clave Respondidas en el Informe
¿Cuál es el tamaño actual del mercado de gestión de reclamaciones sanitarias?
El mercado generó USD 27,72 mil millones en 2025 y está en camino de alcanzar USD 58,98 mil millones en 2030 a una TCAC del 16,29%.
¿Qué tipo de solución está creciendo más rápido?
Los módulos de gestión de denegaciones basados en IA tienen las mejores perspectivas de crecimiento con una TCAC del 18,54% hasta 2030 ya que las organizaciones se enfocan en prevenir la fuga de ingresos.
¿Por qué los despliegues en la nube se están volviendo dominantes?
Las plataformas en la nube entregan computación elástica, análisis en tiempo real y capacidades más fuertes de recuperación ante desastres, capturando el 58,54% del gasto de 2024 y expandiéndose a una TCAC del 18,78%.
¿Cómo impactan las denegaciones de reclamaciones las finanzas hospitalarias?
Los hospitales gastan USD 19,7 mil millones cada año revirtiendo reclamaciones denegadas, y el 65% de las denegaciones nunca se reenvían, haciendo crítica la prevención proactiva de denegaciones.
¿Qué papel juegan los administradores terceros?
Los TPA son el segmento de usuario final de crecimiento más rápido con una TCAC del 19,54% ya que los empleadores autofinanciados externalizan tareas de reclamaciones y demandan análisis transparentes impulsados por IA.
¿Qué región se espera que vea el crecimiento más alto?
Asia-Pacífico lidera con una TCAC proyectada del 17,56% hasta 2030, impulsada por la expansión de cobertura de seguros e inversiones gubernamentales en salud digital.
Última actualización de la página el: