Taille et part du marché de l'assurance santé et médicale des États-Unis
Analyse du marché de l'assurance santé et médicale des États-Unis par Mordor Intelligence
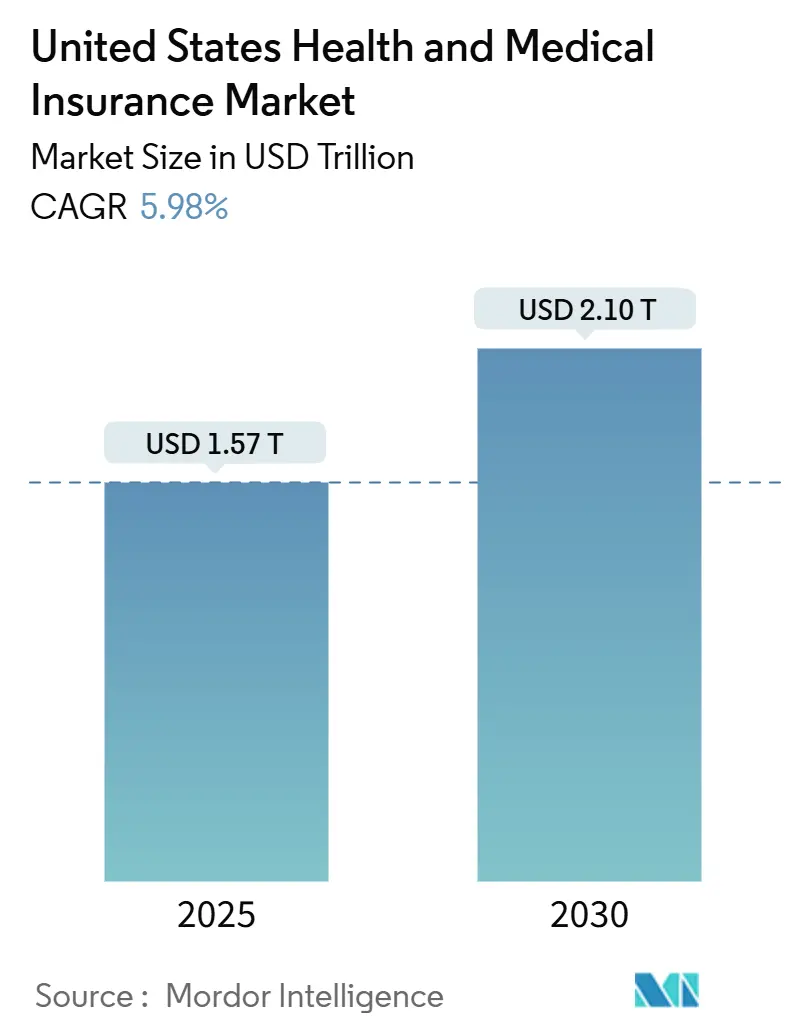
Le marché américain de l'assurance santé et médicale a atteint 1,57 billion USD en 2025 et devrait progresser à 2,1 billions USD d'ici 2030, reflétant un TCAC de 5,98 % et soulignant la demande continue malgré les fluctuations réglementaires. Une population vieillissante alimente l'expansion, une prévalence plus élevée des maladies chroniques, des subventions ACA plus riches et des gains d'inscription rapides à Medicare Advantage qui élargissent collectivement la population couverte et soutiennent la croissance des primes. La résilience des plans d'employeur, l'adoption rapide d'options à franchise élevée et la distribution numérique contribuent également à la trajectoire positive, tandis que l'investissement des assureurs dans les soins basés sur la valeur et la souscription pilotée par l'IA améliore la différenciation des produits et le contrôle des coûts. La consolidation des assureurs se poursuit alors que les entreprises recherchent l'échelle pour naviguer dans la pression du ratio de perte médicale et débloquer la portée nationale, illustrée par les récents achats d'actifs dans le segment Medicare. Les projets pilotes d'option publique régionaux et les programmes de réassurance stabilisent davantage les primes et stimulent la concurrence, notamment dans l'Ouest.
Points clés du rapport
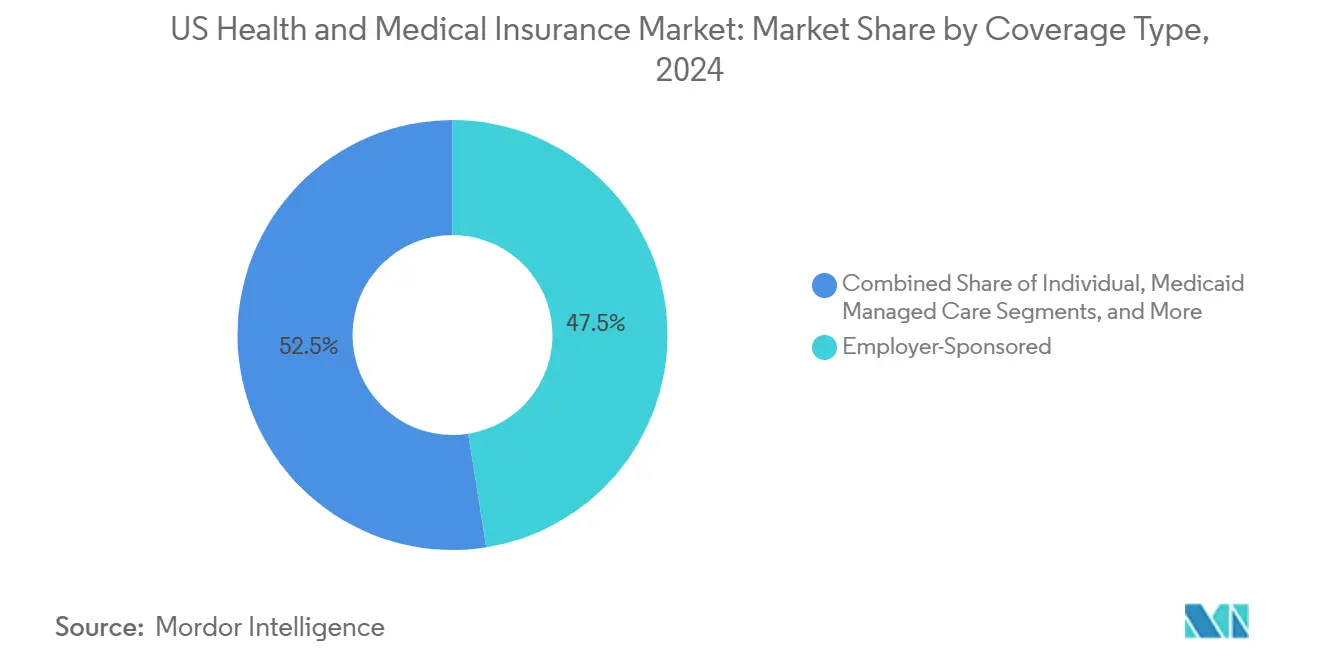
• Par type de couverture, l'assurance parrainée par l'employeur a dominé avec 47,5 % de la part du marché de l'assurance santé et médicale des États-Unis en 2024, tandis que Medicare Advantage devrait croître à un TCAC de 7,80 % jusqu'en 2030.
• Par type de plan, les PPO ont commandé 46 % de part de revenus en 2024 ; les plans de santé à franchise élevée devraient croître le plus rapidement à 9,45 % de TCAC jusqu'en 2030.
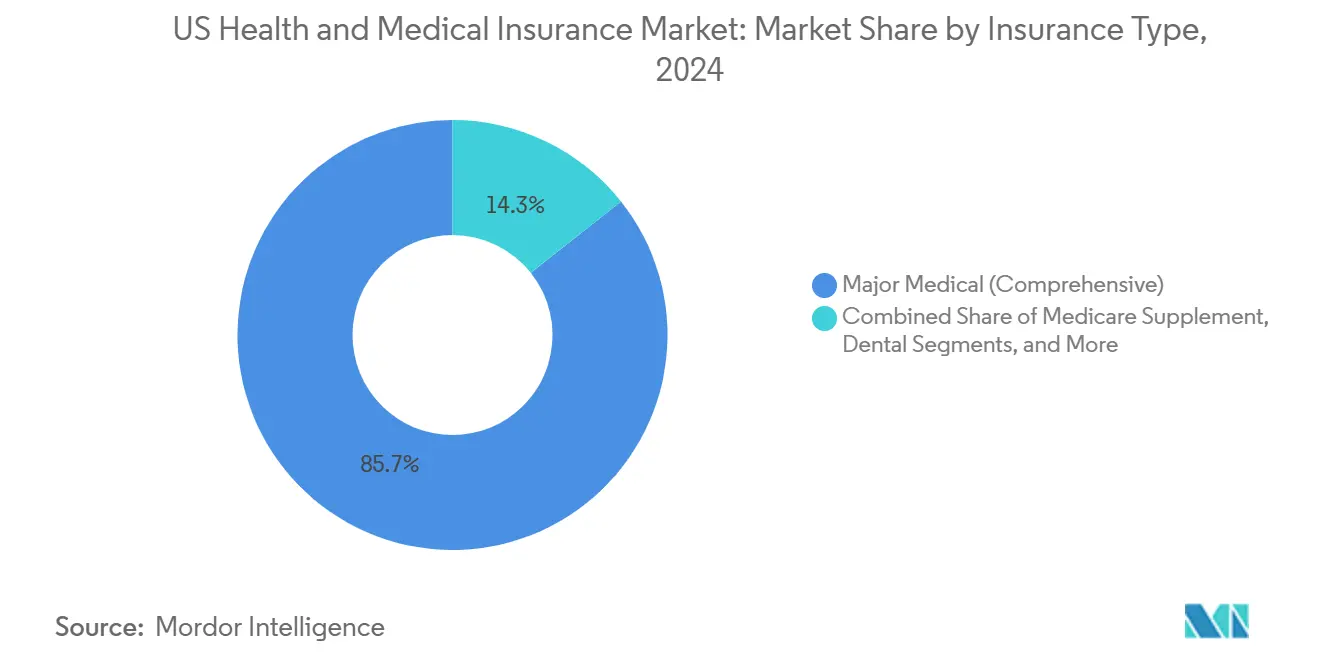
• Par type d'assurance, la couverture médicale majeure complète a représenté 85,67 % de part de la taille du marché de l'assurance santé et médicale des États-Unis en 2024, tandis que les lignes auxiliaires telles que la couverture accident et maladie grave devraient grimper à un TCAC de 10,31 % jusqu'en 2030.
• Par canal de distribution, les courtiers et agents ont détenu une part de 55,24 % en 2024, mais les bourses en ligne affichent le TCAC projeté le plus élevé à 12,00 % jusqu'en 2030.
• Par région, le Sud a capturé 35,34 % des primes de 2024, mais l'Ouest est positionné pour le TCAC le plus rapide de 6,40 % jusqu'en 2030.
Tendances et insights du marché de l'assurance santé et médicale des États-Unis
Analyse d'impact des moteurs
| Moteur | Impact (~ ) % sur les prévisions TCAC | Pertinence géographique | Chronologie d'impact |
|---|---|---|---|
| Coûts de santé croissants et population vieillissante | +1.8% | Mondial | Long terme (≥ 4 ans) |
| Expansion des subventions ACA et inscription Marketplace | +1.2% | National ; états non-expansionnistes | Moyen terme (2-4 ans) |
| Croissance de l'adoption des soins gérés Medicaid par les états | +0.9% | Sud-Est et Midwest | Moyen terme (2-4 ans) |
| ICHRAs et QSEHRAs d'employeur déplaçant la couverture | +0.6% | National ; services technologiques et professionnels | Long terme (≥ 4 ans) |
| Stratification des risques pilotée par l'IA | +0.4% | Grandes métropoles | Court terme (≤ 2 ans) |
| Parité de remboursement télésanté | +0.3% | Accent rural | Court terme (≤ 2 ans) |
| Source: Mordor Intelligence | |||
Coûts de santé croissants et population vieillissante
La croissance des primes reste étroitement liée à l'augmentation des prix médicaux et à une utilisation plus élevée chez les seniors, avec les ratios de perte médicale des grands groupes grimpant au-dessus de 90 % avant de redescendre en 2023. L'inscription à Medicare Advantage a ajouté 5,4 % de nouveaux membres en 2024, mais les dépenses élevées en médicaments de spécialité et l'incidence des maladies chroniques ont tendu les marges, poussant les assureurs vers une gestion des risques intensifiée et des arrangements basés sur la valeur [1]Personnel de Healthcare Finance News, ' L'inscription ACA atteint un record de 24 millions ', healthcarefinancenews.com. Les enquêtes d'employeur montrent que 76 % des entreprises s'inquiètent des coûts de pharmacie de spécialité, stimulant l'intérêt pour l'orientation du site de soins et l'adoption de biosimilaires. L'élan démographique, par conséquent, élargit à la fois le bassin adressable et défie les assureurs de freiner la tendance par l'analytique, la coordination des soins et la refonte des avantages.
Expansion des subventions ACA et inscription Marketplace
Les subventions étendues de l'Inflation Reduction Act ont généré la plus haute inscription ACA jamais enregistrée, avec 24 millions de vies couvertes en 2025 et des économies ménages moyennes de 800 USD par an. L'ajout des bénéficiaires DACA fin 2024 a encore élargi le bassin de risques, tandis que les marketplaces basées sur les états ont ajouté des incitations supplémentaires qui ont approfondi la rétention et amélioré l'abordabilité. Bien que les subventions s'étendent jusqu'en 2025, l'incertitude politique sur le renouvellement obscurcit la tarification à long terme, incitant certains assureurs à tempérer l'expansion géographique. Malgré cela, l'inscription stabilisée sous-tend une expérience de sinistres prévisible et encourage la sensibilisation numérique qui réduit les coûts d'acquisition.
Croissance de l'adoption des soins gérés Medicaid par les états
Après le dénouement de l'urgence de santé publique, les états ont poussé plus fort vers des contrats de soins gérés qui traitent les déterminants sociaux et récompensent les résultats, amenant presque tous les nouveaux inscrits sous des arrangements capités [2]Joan Alker, ' Expansion des soins gérés Medicaid ', Institut de politique de santé de l'Université Georgetown, georgetown.edu. Les plateformes D-SNP intégrées donnent aux assureurs de nouveaux flux de revenus en synchronisant les fonds Medicare et Medicaid, tandis que le langage des contrats intègre de plus en plus les métriques d'équité en santé et les services à domicile. Les disparités de pénétration entre les états préservent les opportunités d'entrée pour les plans spécialisés habiles dans l'engagement rural ou la gestion des besoins complexes, soutenant une croissance supérieure à la moyenne dans le Sud-Est et certains états du Midwest.
ICHRAs et QSEHRAs d'employeur déplaçant la couverture vers le marché individuel
Les HRA de couverture individuelle offrent des allocations fixes que les employés appliquent aux plans de marketplace, livrant des dépenses d'employeur prévisibles et un large choix de plans qui stimule la satisfaction, selon les premiers adopteurs dans les services professionnels et les secteurs technologiques. L'adoption reste en phases précoces mais s'intensifie alors que les plateformes simplifient la conformité et l'inscription, redirigeant potentiellement une tranche significative de vies de groupe dans la bourse individuelle d'ici la fin de la décennie. Les assureurs s'adaptent avec des conceptions de réseau portables et une navigation concierge pour préserver l'expérience et contrôler le risque.
Analyse d'impact des contraintes
| Contrainte | Impact (~ ) % sur les prévisions TCAC | Pertinence géographique | Chronologie d'impact |
|---|---|---|---|
| Incertitude réglementaire autour de l'extension des subventions ACA | -0.8% | États dépendants du Marketplace | Court terme (≤ 2 ans) |
| Ratios de perte médicale croissants comprimant les marges | -1.1% | National ; Medicare Advantage et individuel | Moyen terme (2-4 ans) |
| Initiatives d'option publique au niveau des états intensifiant la concurrence par les prix | -0.5% | Niveau des états, concentré au Colorado, Washington, Nevada | Moyen terme (2-4 ans) |
| Coûts de conformité cybersécurité et confidentialité des données en escalade | -0.4% | National, avec impact plus élevé sur les petits assureurs | Long terme (≥ 4 ans) |
| Source: Mordor Intelligence | |||
Incertitude réglementaire autour de l'extension des subventions ACA
L'expiration 2025 des crédits de prime renforcés injecte une ambiguïté de tarification, conduisant certains assureurs à déposer des taux 2026 conservateurs ou limiter l'entrée dans de nouveaux états. Les possibles pics de primes pourraient éroder l'inscription parmi les ménages à revenu moyen manquant d'avantages employeur, déstabilisant les bassins de risques et amplifiant la sélection adverse. Les marketplaces basées sur les états avec leurs subventions atténuent la volatilité, donnant aux assureurs participants des flux d'adhésion et de revenus plus prévisibles. Cependant, dans les états s'appuyant uniquement sur les subventions fédérales, le manque de soutien supplémentaire peut conduire à des augmentations de primes plus marquées. Cette disparité pourrait élargir les écarts de couverture entre régions et placer une contrainte supplémentaire sur les bourses facilitées fédéralement.
Ratios de perte médicale croissants comprimant les marges des assureurs
L'inflation médicale et les hausses d'utilisation ont poussé les ratios de perte Medicare Advantage de presque 3 points en 2024, tandis que les ratios Partie D ont augmenté de plus de 10 % après les changements réglementaires. Les assureurs ont répondu avec des réseaux plus étroits, un resserrement des autorisations préalables et des contrats de spécialistes basés sur la valeur, mais les gains à court terme restent sous pression. Les plafonds de paiement des programmes gouvernementaux restreignent la flexibilité tarifaire, donc les assureurs doivent s'appuyer sur l'analytique, le triage de télésanté et les programmes de soins chroniques à domicile pour contenir la croissance des coûts. Les coûts croissants des avantages pharmacie et l'utilisation de médicaments de spécialité tendent davantage les marges, surtout sous les nouvelles dispositions de remise d'inflation. En conséquence, certains petits plans peuvent sortir des comtés moins rentables ou consolider les opérations pour préserver la viabilité financière.
Analyse des segments
Par type de couverture : Les plans d'employeur ancrent le marché malgré la poussée de Medicare Advantage
La couverture parrainée par l'employeur a conservé 47,5 % du marché de l'assurance santé et médicale des États-Unis en 2024, assurant un grand bassin de risques qui stabilise la croissance des primes. Medicare Advantage, cependant, dépasse toutes les autres lignes avec un TCAC de 7,80 %, alimenté par le vieillissement des baby-boomers et le marketing de plans à prime zéro. La couverture ACA subventionnée s'étend également alors que les crédits renforcés persistent, tandis que les soins gérés Medicaid continuent d'augmenter dans les états recherchant la prévisibilité budgétaire. Les programmes militaires et d'employés fédéraux restent stables mais à croissance lente.
Les employeurs déploient de plus en plus des conceptions à franchise élevée, un financement basé sur des comptes et une navigation numérique pour freiner les hausses de primes, tandis que les assureurs Medicare Advantage ajoutent des allocations dentaires, visuelles et OTC qui attirent les seniors cherchant des avantages holistiques. Les ICHRA peuvent migrer certains travailleurs vers la couverture individuelle, mais les plans de groupe dominent toujours à cause des avantages fiscaux et de l'administration clé en main. Les ajustements de paiement réglementaires et les seuils de notation par étoiles créent des vents contraires opérationnels pour les participants Medicare Advantage, les poussant vers des investissements de coordination des soins qui maintiennent les marges.
Note: Parts de segments de tous les segments individuels disponibles à l'achat du rapport
Par type de plan : La sensibilité aux coûts des consommateurs refaçonne l'architecture des avantages
Les contrats d'Organisation de Fournisseurs Préférés (PPO) ont conservé 46 % de la prime écrite 2024, sécurisant la plus grande tranche du marché de l'assurance santé et médicale des États-Unis malgré une fuite de part progressive vers des formats plus dirigés par le consommateur. La durabilité PPO reflète le désir des membres d'un accès réseau large et d'options hors réseau simples, qualités valorisées par les employeurs multi-états qui ont besoin d'une conception d'avantages uniforme. Les assureurs ont rafraîchi les offres PPO avec des modèles de soins primaires télésanté-d'abord, des incitations d'orientation vers les hôpitaux basés sur la valeur, et des outils de transparence tarifaire pilotés par l'IA qui font apparaître le coût au niveau épisode avant traitement, ce qui aide à émousser les critiques que les PPO manquent de discipline de dépense. Les couches de navigation numérique comprenant des chatbots, des scores de qualité de fournisseur et des traceurs de franchise accompagnent maintenant la plupart des contrats PPO de grands groupes, améliorant l'engagement des membres et modérant les visites de spécialistes inutiles.
Les plans de santé à franchise élevée (HDHP) affichent le TCAC le plus rapide de 9,45 % alors que les employeurs les associent avec des comptes d'épargne santé alimentés par l'employeur pour réduire les dépenses de primes sans réduire la valeur actuarielle [4]Centre national des statistiques de santé, ' Couverture d'assurance santé : Publication précoce 2024 ', nchs.nih.gov. Pourtant la proportion de travailleurs dans les HDHP a glissé à 41,7 % en 2023 alors que certaines entreprises ont fait marche arrière après avoir remarqué des soins préventifs retardés et un roulement d'employés accru. Pour préserver l'élan, les assureurs intègrent une couverture premier dollar pour les soins urgents virtuels, les fournitures de diabète et le coaching de santé mentale tout en maintenant la conformité HSA fédérale. Les produits d'Organisation de Maintenance de Santé et d'Organisation de Fournisseurs Exclusifs conservent une pertinence de niche parmi les petites entreprises sensibles aux coûts et dans les régions où les systèmes de livraison intégrés fournissent des voies de soins sans couture, et les plans Point-de-Service occupent un pied modeste pour les employeurs voulant une structure de gardien sans références strictes. Collectivement, la segmentation montre un recalibrage actif vers l'abordabilité, la clarté des prix et l'efficacité du réseau plutôt qu'un abandon en gros des archétypes de plans hérités.
Par type d'assurance : Noyau complet augmenté par une protection ciblée
Les contrats médicaux majeurs complets ont représenté 85,67 % de la prime 2024, confirmant leur statut de fondement du regroupement des risques américains et de conformité réglementaire avec les mandats d'avantages essentiels. La dominance est renforcée par les avantages fiscaux employeur et le cadre de mandat individuel ACA qui influence encore les attentes de couverture minimale dans de nombreux accords de négociation collective de grands groupes. Les assureurs se différencient par des modules complémentaires de gestion de conditions chroniques, une surveillance intégrée des avantages pharmacie et des réseaux de santé comportementale qui raccourcissent les temps d'attente de rendez-vous, ce qui est un critère d'achat émergent pour les effectifs plus jeunes. De nombreux produits complets regroupent également le coaching de style de vie et les thérapies numériques, que les employeurs voient maintenant comme des investissements compensant les coûts plutôt que des avantages marginaux.
Les polices auxiliaires accident, maladie grave et indemnité hospitalière progressent à un TCAC de 10,31 % alors que les entreprises recherchent la diversité des avantages sans lever matériellement les budgets de primes fixes. Ces lignes comblent les lacunes perçues que les inscrits à franchise élevée affrontent, offrant des liquidités forfaitaires pour des événements imprévus et dérisquant ainsi la volatilité de poche. Les assureurs vendent en croix des avenants dentaires et visuels pour réaliser des économies administratives par l'émission de cartes uniques et le support de centre d'appels consolidé. Les plans Supplément Medicare restent stables parmi les bénéficiaires payant des honoraires qui valorisent la liberté de fournisseur, bien que la migration constante vers Medicare Advantage limite le potentiel de hausse. Le médical à court terme reste étroitement réglementé sur les plafonds de durée, donc la croissance est atténuée en dehors de la couverture pont pour les changeurs d'emploi de mi-carrière. Globalement, la stratification des produits illustre comment les assureurs maillent la protection large avec des extensions de précision adaptées aux préoccupations de liquidité ménage évolutives.
Par canal de distribution : Le modèle de conseil hybride subit une réinvention numérique
Les courtiers et agents ont capturé 55,24 % des inscriptions 2024, conservant le plus grand conduit vers la part du marché de l'assurance santé et médicale des États-Unis car les tableaux d'avantages complexes nécessitent encore des conseils humains, surtout pour les petits employeurs et les consommateurs éligibles Medicare. Le modèle traditionnel intègre maintenant des plateformes de devis basées sur le cloud qui auto-peuplent les données de recensement, comparent les grilles de plans conformes et produisent des applications prêtes à signer en minutes, ce qui libère les agents pour des tâches consultatives comme les révisions de conformité et l'analyse des tendances de sinistres. L'examen réglementaire de la compensation des courtiers dans Medicare Advantage pousse les assureurs vers des calendriers à honoraires fixes ou échelonnés liés aux métriques d'expérience membre plutôt qu'au volume brut, augmentant la demande pour des conseillers expérimentés qui peuvent démontrer des scores de rétention et de qualité.
Les marketplaces en ligne et les portails directs d'assureurs enregistrent un TCAC de 12,00 %, aidés par les flux d'inscription mobile, les calculateurs de subventions en temps réel et les liens API vers les systèmes d'éligibilité d'état qui raccourcissent l'intégration à moins de 10 minutes pour les ménages simples. Les jeunes adultes et travailleurs indépendants préfèrent ces canaux pour les comparaisons auto-dirigées, tandis que les widgets d'assurance intégrés à l'intérieur des applications de paie et d'économie de concert introduisent des offres de couverture au point de réception de revenus. Les consultants d'avantages employeur maintiennent leur niche au sein des grands groupes en superposant l'analytique de support de décision et les modules captifs de gestion d'avantages pharmacie qui quantifient les économies potentielles de l'orientation réseau. L'investissement de 100 millions USD du CMS dans les groupes Navigateur renforce un modèle hybride dans lequel des experts agréés guident les consommateurs à travers des interfaces numériques, une conception qui stimule la précision d'inscription et réduit les résiliations post-émission. Les chatbots d'intelligence artificielle et assistants vocaux gèrent maintenant les questions routinières sur les franchises et les niveaux de formulaire, ce qui permet aux agents humains de consacrer plus de temps aux discussions de stratégie de renouvellement à haute valeur.
Analyse géographique
La part de prime de 35,34 % du Sud ancre le marché de l'assurance santé et médicale des États-Unis, grâce à la migration entrante constante, la croissance industrielle diversifiée et l'expansion graduelle de Medicaid qui élargit les bassins de couverture à faible revenu. L'inscription au Marketplace augmente en Floride et Géorgie supplément la pénétration employeur, tandis que l'adoption de Medicare Advantage s'élargit alors que les assureurs adaptent des réseaux culturellement compétents. La consolidation hospitalière croissante gonfle les indices de coûts mais fournit des économies d'échelle que les assureurs tirent parti dans les contrats basés sur le risque.
L'Ouest présente le TCAC le plus rapide de 6,40 % sur la force de grappes technologiques aisées, de leviers politiques innovants et d'affinité consommateur pour les solutions d'inscription numérique [3]Division de l'assurance du Colorado, ' Analyse des primes d'option publique 2025 ', doi.colorado.gov. La bourse gérée par l'état de Californie affine la sensibilisation avec des applications multilingues, tandis que l'option plus réassurance tandem du Colorado baisse les primes à travers le bassin de risques. La migration nette élevée vers le Nevada, l'Arizona et l'Utah propulse l'expansion des plans employeur et élève les primes moyennes. Pourtant, les contraintes de participation des fournisseurs dans les comtés ruraux défient l'adéquation du réseau et augmentent la charge administrative pour les assureurs.
Le Nord-Est et le Midwest conservent des profils de croissance équilibrés mais plus lents. Les assureurs du Nord-Est bénéficient de réseaux de fournisseurs denses et d'une utilisation élevée qui stabilise les revenus, mais la démographie vieillissante plafonne le potentiel d'expansion. Pendant ce temps, les états du Midwest luttent avec les changements du secteur manufacturier et la stagnation de population, atténuant la croissance des primes parrainées par l'employeur. Néanmoins, les traditions robustes de négociation collective aident à préserver la couverture complète, et les plans Medicare Advantage notés par étoiles sécurisent la loyauté parmi les retraités cherchant des avantages prévisibles.
Paysage concurrentiel
UnitedHealth Group domine le marché de l'assurance santé et médicale des États-Unis, via son écosystème d'assurance UnitedHealthcare et de services Optum. Humana, Elevance Health, CVS Health/Aetna et Kaiser Permanente complètent le niveau supérieur, tous investissant lourdement dans la technologie, les soins virtuels et l'alignement de fournisseurs basé sur la valeur pour contenir les coûts et stimuler la qualité. Les Blues régionaux comme Health Care Service Corporation tirent parti de la connaissance du marché local et de l'échelle par des acquisitions ciblées, exemplifiée par son achat de 3,3 milliards USD des actifs Medicare de Cigna qui a ajouté 600 000 membres.
L'intensité concurrentielle est accrue par de nouveaux entrants exploitant l'IA pour la conception de plans et la navigation des soins, mais les exigences strictes de capital et réglementaires limitent l'échelle disruptive. Les partenariats stratégiques avec les groupes de soins primaires et les pharmacies de spécialité différencient les incumbents et favorisent les modèles intégrés verticalement qui peuvent résister à l'inflation médicale. La supervision gouvernementale des algorithmes d'autorisation préalable et de la compensation des courtiers resserre les obligations de conformité, conduisant les assureurs vers des améliorations transparentes de l'expérience consommateur pour maintenir la loyauté de marque.
Les payeurs intensifient les activités de M&A, visant la croissance des membres, la diversification des risques et les coûts administratifs rationalisés. L'acquisition 2025 d'Elevance Health d'Indiana University Health Plans souligne l'importance stratégique de l'intégration de fournisseurs localisée. Pendant ce temps, CVS Health étend son empreinte de cliniques communautaires pour canaliser les programmes d'adhérence médicamenteuse dans ses plans Aetna, aiguisant sa réponse concurrentielle à la présence ambulatoire croissante d'Optum. La course aux armements pour le talent d'analytique de données et l'architecture cloud souligne le pivot du secteur vers la souscription personnalisée et la gestion proactive des soins.
Leaders de l'industrie de l'assurance santé et médicale des États-Unis
UnitedHealth Group
CVS Health (Aetna)
Elevance Health (Blue Cross Blue Shield)
Cigna Group
Humana
- *Avis de non-responsabilité : les principaux acteurs sont triés sans ordre particulier
Développements récents de l'industrie
- Janvier 2025 : Health Care Service Corporation a complété son acquisition de 3,3 milliards USD de l'activité Medicare de Cigna, ajoutant presque 600 000 membres Medicare Advantage.
- Janvier 2025 : Elevance Health a finalisé l'achat d'Indiana University Health Plans, intégrant 19 000 Medicare Advantage et 9 600 membres employeur.
- Janvier 2025 : CMS a émis l'Avis final 2026 des Paramètres d'Avantages et de Paiement, renforçant les garde-fous contre les changements de plans non autorisés et fixant des frais d'utilisateur de 2,5 % pour les bourses fédérales.
- Décembre 2024 : Le Congrès a étendu les flexibilités de télésanté Medicare à mars 2025, maintenant la plupart des dérogations géographiques.
Portée du rapport du marché de l'assurance santé et médicale des États-Unis
L'assurance santé est un type d'assurance qui couvre les frais médicaux qui surviennent en raison d'une maladie. Une analyse complète de fond de l'industrie de l'assurance santé américaine, incluant une évaluation des comptes nationaux de santé, de l'économie et des tendances de marché émergentes par segments, des changements significatifs dans la dynamique de marché et l'aperçu de marché, est couverte dans le rapport. Le marché est segmenté par type d'approvisionnement, produits et services, et lieu d'achat. Par type d'approvisionnement, le marché est segmenté comme directement acheté et parrainé par l'employeur. Par produits et services, le marché est segmenté en gestion d'avantages pharmacie, plans de santé à franchise élevée, plans gratuits pour service et plans de soins gérés. Par lieu d'achat, le marché est segmenté comme sur bourse et hors bourse. Le rapport offre des prévisions de taille de marché pour le marché d'assurance santé américain en termes de revenus (USD) pour tous les segments ci-dessus.
| Parrainée par l'employeur |
| Individuelle (ACA / non-groupe) |
| Soins gérés Medicaid |
| Medicare Advantage |
| Militaire / gouvernement (TRICARE, VA, FEHBP) |
| HMO |
| PPO |
| EPO |
| POS |
| HDHP / dirigé par le consommateur |
| Médicale majeure (complète) |
| Supplément Medicare |
| Dentaire |
| Indemnité hospitalière / avantage limité |
| Vision |
| Médical à court terme |
| Autres auxiliaires (accident, maladie grave) |
| Direct au consommateur |
| Courtiers et agents |
| Consultants d'avantages employeur |
| Marketplaces / bourses en ligne |
| Nord-Est |
| Midwest |
| Sud |
| Ouest |
| Par type de couverture | Parrainée par l'employeur |
| Individuelle (ACA / non-groupe) | |
| Soins gérés Medicaid | |
| Medicare Advantage | |
| Militaire / gouvernement (TRICARE, VA, FEHBP) | |
| Par type de plan | HMO |
| PPO | |
| EPO | |
| POS | |
| HDHP / dirigé par le consommateur | |
| Par type d'assurance | Médicale majeure (complète) |
| Supplément Medicare | |
| Dentaire | |
| Indemnité hospitalière / avantage limité | |
| Vision | |
| Médical à court terme | |
| Autres auxiliaires (accident, maladie grave) | |
| Par canal de distribution | Direct au consommateur |
| Courtiers et agents | |
| Consultants d'avantages employeur | |
| Marketplaces / bourses en ligne | |
| Par région | Nord-Est |
| Midwest | |
| Sud | |
| Ouest |
Questions clés répondues dans le rapport
Quelle est la taille actuelle du marché de l'assurance santé et médicale des États-Unis ?
La taille du marché de l'assurance santé et médicale des États-Unis s'élevait à 1,57 billion USD en 2025 et devrait atteindre 2,1 billions USD d'ici 2030.
Quel type de couverture croît le plus rapidement ?
Medicare Advantage est la ligne de couverture en expansion la plus rapide, progressant à un TCAC projeté de 7,8 % jusqu'en 2030 sur le dos de la démographie vieillissante et des avantages supplémentaires améliorés.
Quelle est la taille du segment parrainé par l'employeur ?
Les plans employeur ont détenu 47,5 % de la part du marché de l'assurance santé et médicale des États-Unis en 2024, continuant d'ancrer les bassins de risques globaux et les volumes de primes.
Quels facteurs influencent le plus la croissance des primes ?
Les primes sont principalement conduites par les coûts médicaux croissants, les dépenses de médicaments de spécialité plus élevées et une plus grande utilisation chez les seniors, compensées en partie par les subventions ACA et l'adoption de soins basés sur la valeur.
Pourquoi la région Ouest surpasse-t-elle les autres zones ?
L'Ouest jouit d'un TCAC de 6,4 % à cause de l'emploi fort du secteur technologique, du revenu ménage plus élevé et des initiatives au niveau des états comme l'option publique et les programmes de réassurance qui baissent les primes et stimulent l'inscription.
Comment les rôles de courtier changeront-ils d'ici 2030 ?
Les courtiers resteront critiques pour le support de décision complexe mais s'appuieront de plus en plus sur les outils numériques et les devis assistés par l'IA alors que les bourses en ligne affichent un TCAC de 12 % et que les attentes des consommateurs pour une inscription fluide augmentent.
Dernière mise à jour de la page le: