Taille et part du marché de la détection de fraude en santé
Analyse du marché de la détection de fraude en santé par Mordor Intelligence
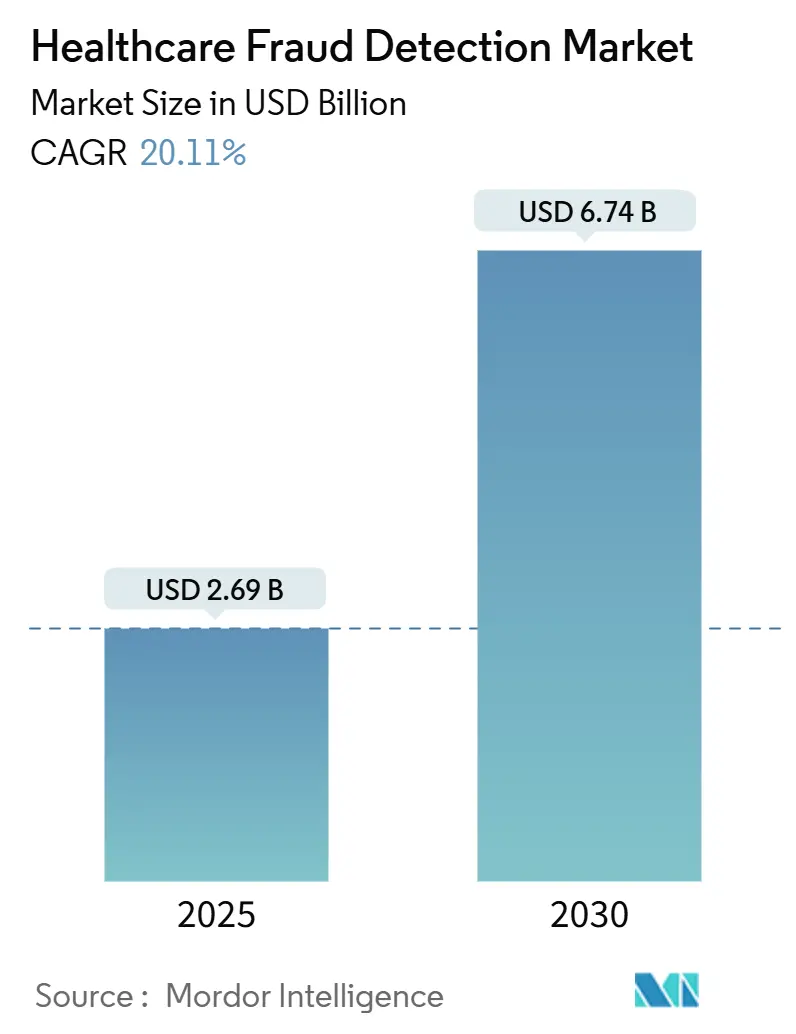
Le marché de la détection de fraude en santé a atteint une valeur de 2,69 milliards USD en 2025 et devrait grimper à 6,74 milliards USD d'ici 2030, impliquant un TCAC robuste de 20,11%. Au cours de la période de prévision, les payeurs et prestataires étendent les programmes d'intégrité des paiements et de détection de fraude basés sur les données en réponse à des pertes de fraude annuelles estimées à 100 milliards USD.[1]Centers for Medicare & Medicaid Services, "Crushing Fraud, Waste, & Abuse," cms.gov L'adoption plus large de l'analyse en temps réel, de l'infrastructure cloud et de l'interopérabilité basée sur FHIR transforme la détection de fraude d'un examen a posteriori en une discipline proactive de contrôle des risques. Les audits gouvernementaux s'intensifient-le CMS seul va augmenter sa main-d'œuvre d'examen des dossiers médicaux de 40 à 2 000 codeurs-ce qui, à son tour, incite les fournisseurs de technologie à intégrer l'apprentissage automatique et l'IA générative dans les flux de travail de réclamations de base. La différenciation concurrentielle dépend maintenant du déploiement rapide de modèles, des écosystèmes de partenaires et de la capacité à traiter les données cliniques non structurées à grande échelle. Les défis d'implémentation demeurent-particulièrement autour de l'intégration des données, des mandats de transparence et de la gestion du changement du personnel-pourtant l'équation coût-bénéfice favorise de plus en plus la détection automatisée de fraude comme une capacité incontournable, et non "souhaitable".
Points clés du rapport
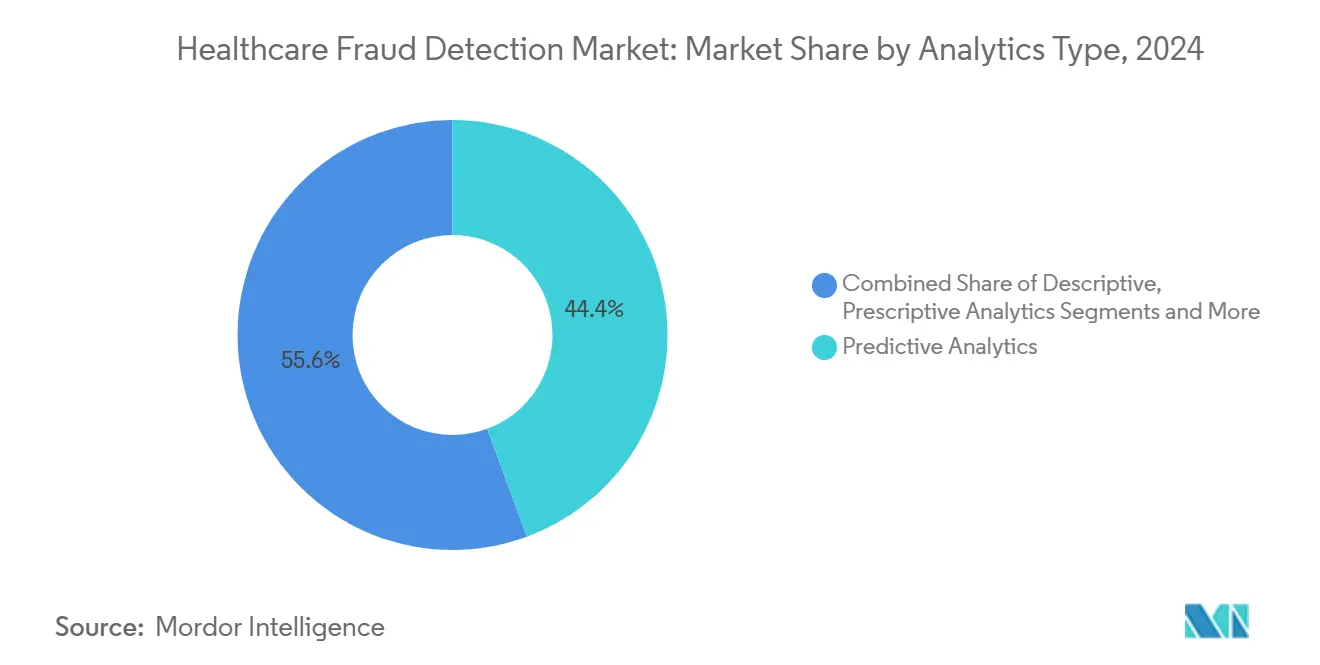
- Par type d'analyse, l'analyse prédictive était en tête avec 44,37% de part de revenus en 2024, tandis que l'analyse de streaming en temps réel est prête pour un TCAC de 24,56% jusqu'en 2030.
- Par composant, les plateformes logicielles détenaient 59,86% de la part du marché de la détection de fraude en santé en 2024 et les services cloud se développent à un TCAC de 23,73% jusqu'en 2030.
- Par mode de déploiement, les déploiements cloud commandaient 57,85% de la taille du marché de la détection de fraude en santé en 2024 et progresseront à un TCAC de 23,05% jusqu'en 2030.
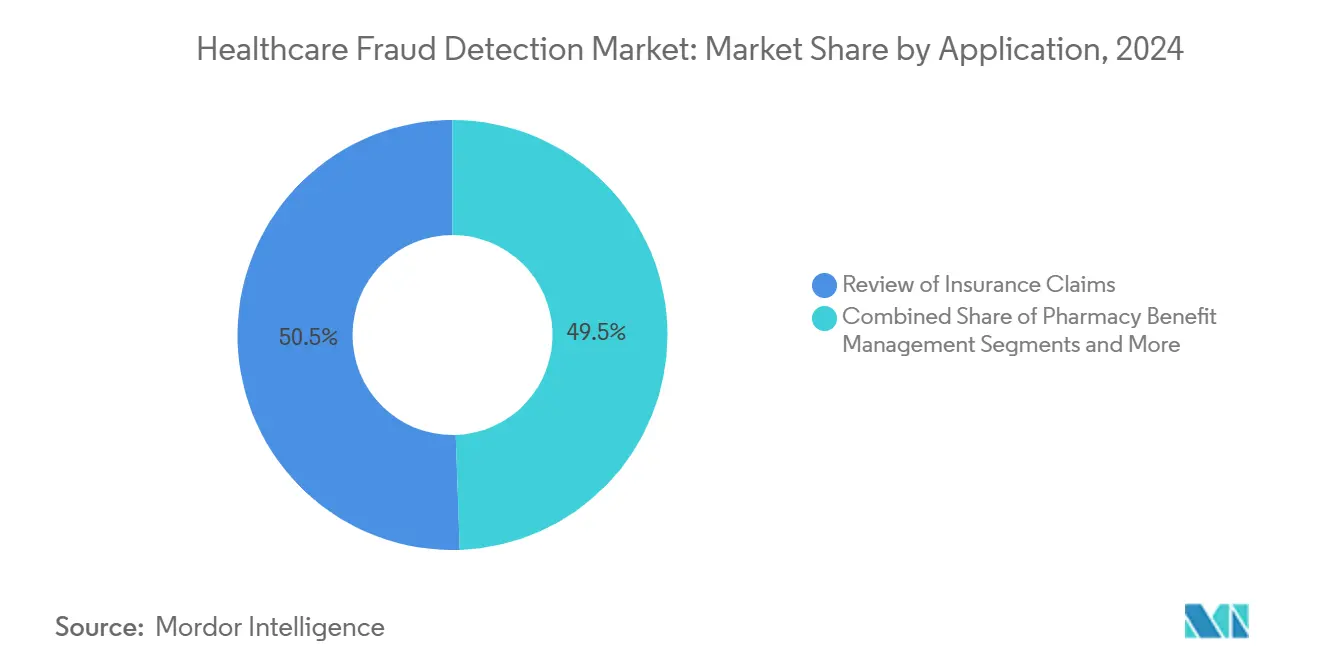
- Par application, l'examen des réclamations d'assurance a capturé 50,53% de part de la taille du marché de la détection de fraude en santé en 2024, tandis que la gestion des prestations pharmaceutiques accélère à un TCAC de 22,14%.
- Par utilisateur final, les payeurs d'assurance privée ont représenté 47,69% de part de revenus en 2024, avec les agences gouvernementales enregistrant le TCAC le plus rapide de 22,89%.
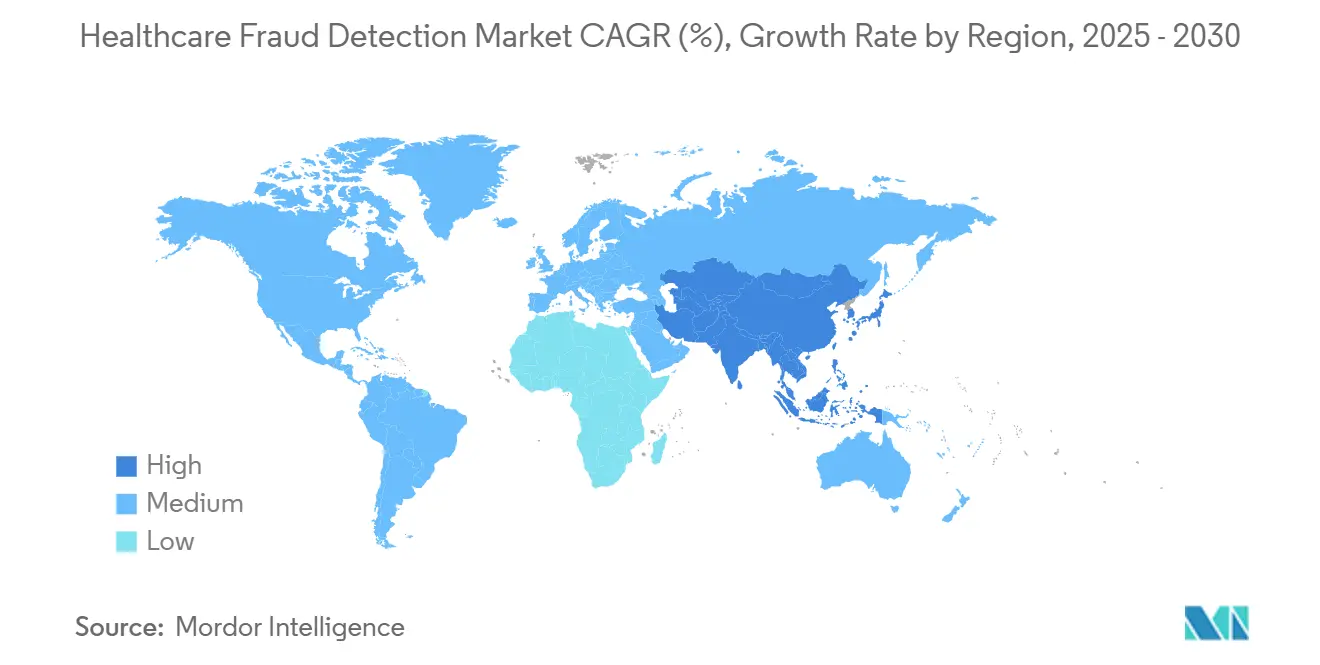
- Par géographie, l'Amérique du Nord était en tête avec 41,78% de part en 2024, tandis que l'Asie-Pacifique devrait afficher un TCAC de 21,34% jusqu'en 2030.
Tendances et insights du marché mondial de la détection de fraude en santé
Analyse d'impact des moteurs
| Moteur | (~) % Impact sur les prévisions TCAC | Pertinence géographique | Calendrier d'impact |
|---|---|---|---|
| Augmentation des dépenses de santé | +3.2% | Mondial, le plus élevé en Amérique du Nord et en Europe | Moyen terme (2-4 ans) |
| Augmentation des activités frauduleuses dans la santé | +4.1% | Mondial, concentré dans les marchés matures | Court terme (≤ 2 ans) |
| Pression croissante pour réduire les dépenses de santé | +2.8% | Amérique du Nord et UE, expansion vers APAC | Moyen terme (2-4 ans) |
| Augmentation des inscriptions à l'assurance santé et des volumes de réclamations | +3.5% | Mondial, APAC le plus fort | Long terme (≥ 4 ans) |
| Adjudication des réclamations en temps réel via les API FHIR | +2.9% | Amérique du Nord et UE en tête | Moyen terme (2-4 ans) |
| Génération de données synthétiques pour la détection inter-institutionnelle | +1.8% | Mondial, adoption précoce en Amérique du Nord | Long terme (≥ 4 ans) |
| Source: Mordor Intelligence | |||
Augmentation des dépenses de santé
La croissance des dépenses aiguise l'attention des dirigeants sur la fraude car chaque point de pourcentage perdu équivaut à des milliards de coûts évitables. Le CMS a alloué 941 millions USD pour le contrôle de la fraude et des abus pour l'exercice 2025, signalant que la prévention basée sur l'analyse est maintenant centrale à la maîtrise des coûts. Les payeurs privés font écho à cette urgence alors que les contrats basés sur la valeur les exposent au risque de baisse. Les organisations découvrent que les algorithmes de détection d'anomalies révèlent des opportunités d'économies invisibles aux examinateurs manuels. Les pays avec des populations vieillissantes ressentent le plus la pression car les réclamations de soins chroniques et de médicaments dominent les dépenses. En conséquence, la croissance du budget et l'investissement dans le contrôle de la fraude évoluent de concert, recadrant l'analyse de fraude comme une infrastructure défensive.
Augmentation des activités frauduleuses dans la santé
Les fraudeurs exploitent la technologie plus rapidement que les systèmes basés sur des règles héritées ne peuvent répondre, forçant un passage vers la surveillance activée par l'IA. La loi de prévention de la fraude des transactions Medicare priorise l'intelligence artificielle après que le CMS ait signalé une facturation anormale pour les cathéters urinaires intermittents, une tactique qui a déclenché des paiements inappropriés. Les réseaux de santé combinent maintenant les données de réclamations inter-fournisseurs avec des jeux de données synthétiques pour découvrir des modèles s'étendant sur les géographies. Les approches d'apprentissage profond telles que les autoencodeurs ont atteint des scores F1 de 0,97 dans la détection de codes de procédure surutilisés.[2]Michael Suesserman, Samantha Gorny, Daniel Lasaga, John Helms, Dan Olson, Edward Bowen, and Sanmitra Bhattacharya, "Procedure Code Overutilization Detection from Healthcare Claims Using Unsupervised Deep Learning Methods," BMC Medical Informatics and Decision Making, biomedcentral.com Cette course aux armements accélère l'investissement alors que les parties prenantes voient les examens réactifs comme une défense insuffisante.
Pression croissante pour réduire les dépenses de santé
Les mandats de maîtrise des coûts poussent l'analyse de fraude d'une dépense discrétionnaire à une nécessité opérationnelle. La collaboration de Highmark Health avec Epic et Google Cloud a économisé 2,7 millions USD en rationalisant les étapes administratives. Lorsque les modèles prédictifs font surface des cas à haut risque, les prestataires interviennent plus tôt et évitent des procédures coûteuses. Les syndicats soutiennent ces outils, finançant des programmes de deuxième opinion qui réduisent le surtraitement et diminuent la responsabilité de l'employeur. L'analyse de fraude réduit également les faux positifs dans les autorisations préalables, permettant aux médecins de se concentrer sur les soins plutôt que sur la paperasserie. Le marché lie donc directement l'adoption de l'analyse aux économies opérationnelles mesurables.
Augmentation des inscriptions à l'assurance santé et des volumes de réclamations
L'inscription rapide gonfle les comptes de réclamations quotidiennes au-delà de ce que les systèmes par lots peuvent gérer. La mission numérique Ayushman Bharat de l'Inde a émis des ID santé à plus de 500 millions de citoyens, un afflux de données qui exige une analyse évolutive. Les plans Medicare Advantage aux États-Unis font face à des pics de volume similaires au milieu d'audits plus stricts. Les plateformes de traitement de flux telles qu'Apache Kafka acheminent les données pour adjudication en quelques secondes plutôt qu'en heures.[3]Arti Rana, "Real-Time Claims Processing in Healthcare: Leveraging Stream Processing Technologies for Faster Payment Adjudication," International Journal of Innovative Research in Management, Planning and Social Sciences, ijirmps.org Pour suivre le rythme, les organisations adoptent des architectures cloud et intègrent la logique de notation de fraude à l'admission. Sans automatisation, les grands payeurs risquent des retards, des erreurs de paiement et des pénalités réglementaires.
Analyse d'impact des contraintes
| Contrainte | ( ~ )% Impact sur les prévisions TCAC | Pertinence géographique | Calendrier d'impact |
|---|---|---|---|
| Réticence à adopter les solutions d'analyse | -2.1% | Mondial, résistance plus élevée dans les marchés traditionnels | Court terme (≤ 2 ans) |
| Coûts d'implémentation et d'intégration élevés | -2.8% | Mondial, plus dur pour les petites organisations | Moyen terme (2-4 ans) |
| Préoccupations de confidentialité des données et de conformité (HIPAA / RGPD) | -1.9% | Amérique du Nord et UE en premier | Long terme (≥ 4 ans) |
| Biais des modèles IA et faux positifs déclenchant un examen minutieux | -1.5% | Mondial, focus réglementaire dans les régions développées | Moyen terme (2-4 ans) |
| Source: Mordor Intelligence | |||
Réticence à adopter les solutions d'analyse
Les petits prestataires craignent que les plateformes sophistiquées de fraude perturbent les flux de travail familiers et exigent des compétences techniques rares. Cela reflète les conclusions dans la finance asiatique, où plus de la moitié des institutions renoncent encore à l'IA dans les programmes anti-blanchiment d'argent malgré des avantages clairs. Le personnel de santé assimile souvent les nouveaux outils à un fardeau administratif supplémentaire plutôt qu'à un soulagement. De plus, les équipes de direction luttent pour quantifier la fraude non détectée, faisant paraître le ROI spéculatif. Les programmes pilotes réussis qui livrent des victoires rapides changent généralement la perception et encouragent un déploiement plus large, pourtant la gestion du changement reste un obstacle.
Coûts d'implémentation et d'intégration élevés
Les frais de licence ne sont que le début ; la modernisation de l'entrepôt de données, la migration cloud et la formation des utilisateurs gonflent rapidement les budgets. L'effort de Mass General Brigham pour intégrer 27 000 éléments de données illustre l'intensité des ressources de construction d'une épine dorsale de données prête pour la fraude. Les talents spécialisés-data scientists, informaticiens, responsables de conformité-commandent des salaires premium. Les petites organisations manquent souvent de l'échelle pour justifier de tels débours même si les obligations réglementaires s'appliquent également. Sans intégration à faible contact et options de service géré, le coût ralentira l'adoption parmi les prestataires de niveau intermédiaire et les plans de santé régionaux.
Analyse des segments
Par type d'analyse : Le traitement en temps réel stimule l'innovation
La taille du marché de la détection de fraude en santé pour les plateformes d'analyse était menée par les outils prédictifs, qui ont capturé 44,37% de part en 2024. Ces modèles profilent les réclamations historiques pour prévoir le risque avant le paiement. Néanmoins, la demande se déplace vers l'analyse de streaming en temps réel, prévue pour grimper à un TCAC de 24,56% jusqu'en 2030. Les organisations considèrent de plus en plus la notation au niveau de la milliseconde comme essentielle pour intercepter les schémas évolutifs.
Les piles de traitement de flux telles que Kafka et Flink sous-tendent ce pivot, permettant l'ingestion dynamique de notes non structurées, données d'appareils et messages FHIR. Les adopteurs précoces rapportent des taux de surpaiement matériellement plus bas une fois que les détections surviennent pré-paiement plutôt que dans les audits rétrospectifs. L'analyse descriptive reste pertinente pour les rapports de conformité, tandis que les modèles prescriptifs émergent parmi les payeurs matures cherchant des recommandations d'adjudication automatisées. Les fournisseurs qui tricotent les flux de travail prédictifs, prescriptifs et en temps réel en un seul tissu façonnent la prochaine vague de différenciation dans le marché de la détection de fraude en santé.
Note: Parts de segments de tous les segments individuels disponibles à l'achat du rapport
Par composant : Les services cloud accélèrent le déploiement
Les suites logicielles ont dominé le paysage des composants avec 59,86% de part en 2024, reflétant une demande enracinée pour les plateformes d'enquête de bout en bout. Pourtant, les services cloud sont la tranche à croissance la plus rapide à 23,73% TCAC, propulsés par la migration loin des piles rigides sur site. Les payeurs citent la mise à l'échelle élastique, les coûts initiaux plus bas et les cycles de mise à jour plus rapides comme incitations principales.
Les alliances majeures-Humana et Google Cloud, Oracle Health et G42-visent à marier les données de santé profondes avec l'infrastructure hyperscale. Cette approche d'écosystème abaisse les barrières pour les assureurs du marché intermédiaire qui manquent de vastes IT internes. En parallèle, les fournisseurs de services gérés groupent la gouvernance de modèles, l'ajustement de systèmes et les rapports réglementaires, remodelant ainsi les calculs de coût total. Alors que les plans de santé consolident les solutions ponctuelles en plateformes SaaS unifiées, les services cloud sont susceptibles de devenir le modèle de livraison de facto pour le marché de la détection de fraude en santé.
Par mode de déploiement : Les modèles hybrides permettent la flexibilité
Les déploiements cloud représentent déjà 57,85% de la taille du marché de la détection de fraude en santé et devraient continuer à se développer à un TCAC de 23,05%. Même ainsi, les installations sur site persistent à l'intérieur des organisations avec des mandats stricts de souveraineté des données. Les architectures hybrides concilient ces besoins, permettant aux identifiants sensibles de rester dans des coffres locaux tandis que l'analyse lourde en calcul fonctionne dans le cloud.
L'essor des API natives FHIR de fournisseurs tels que Health Samurai simplifie l'échange sécurisé de données entre environnements. Les conceptions hybrides aident également les entreprises à limiter les dépenses cloud en déchargeant seulement les charges de travail aux heures de pointe. Au cours de l'horizon de prévision, la position évolutive des régulateurs sur le transfert de données transfrontalières déterminera probablement la rapidité avec laquelle les déploiements cloud purs dépassent les modèles hybrides, mais la flexibilité restera un critère d'achat essentiel.
Par application : Les prestations pharmaceutiques stimulent la croissance
L'examen des réclamations a conservé 50,53% de part en 2024, ancrant le marché de la détection de fraude en santé. Pourtant, les solutions de gestion des prestations pharmaceutiques (PBM) se développeront à un TCAC de 22,14%, reflétant la poussée des dépenses de médicaments sur ordonnance et l'examen minutieux des thérapies à coût élevé. Les modèles de fraude accordés à la gestion du formulaire détectent le doctor-shopping, l'abus de renouvellement et le jeu de coupons que les éditions de réclamations ordinaires négligent.
Les enquêtes CMS sur la facturation anormale de cathéter soulignent comment les schémas spécifiques d'appareils peuvent glisser à travers les ensembles de règles génériques. Avec l'analyse PBM en temps réel, les payeurs signalent les prescriptions suspectes au comptoir de la pharmacie, évitant le gaspillage avant la distribution. Les cas d'usage adjacents-intégrité des paiements, audit de fournisseur et récupération de revenus-continuent de mûrir, créant un continuum d'applications de prévention, détection et récupération à l'intérieur du marché plus large de la détection de fraude en santé.
Note: Parts de segments de tous les segments individuels disponibles à l'achat du rapport
Par utilisateur final : Les agences gouvernementales accélèrent l'adoption
Les payeurs d'assurance privée ont dominé la demande avec 47,69% de part de revenus en 2024 car les plans commerciaux ont historiquement investi le plus tôt dans l'analyse. Cependant, les agences gouvernementales enregistreront le TCAC le plus rapide de 22,89% alors que Medicare et Medicaid mettent à l'échelle les audits d'apprentissage automatique. Le groupe d'analyse de données et de systèmes du CMS exemplifie ce changement, coordonnant les efforts d'intégrité inter-programmes avec une modélisation avancée.
Les prestataires intensifient également l'investissement pour resserrer la gestion du cycle de revenus sous les contrats basés sur la valeur. Pendant ce temps, les employeurs et syndicats déploient des outils de fraude centrés sur les membres pour freiner la croissance des primes. Ce roster de parties prenantes s'élargissant élargit la demande adressable et diversifie les exigences de solution, renforçant le besoin de plateformes configurables au sein du marché de la détection de fraude en santé.
Analyse géographique
L'Amérique du Nord détenait 41,78% de part du marché de la détection de fraude en santé en 2024, ancrée par des cadres d'application robustes et un financement. Le CMS canalise 941 millions USD dans les activités de contrôle de fraude pour l'exercice 2025, et des réglementations telles que le 21st Century Cures Act mandatent l'interopérabilité et la transparence des algorithmes. La haute pénétration EHR et un écosystème de fournisseurs dense accélèrent les cycles d'adoption. Le Canada et le Mexique suivent la trajectoire américaine alors que les réclamations transfrontalières augmentent et que les lacs de données partagés émergent.
L'Asie-Pacifique est la région à croissance la plus rapide avec un TCAC de 21,34%, alimentée par des missions de santé numérique nationales, des pools d'assurance en expansion et des stratégies IT cloud-first. Les 500 millions et plus d'ID santé de l'Inde, les gains de productivité IA de la Chine parmi les cliniciens, et les pilotes IA génératifs menés par les assureurs du Japon exemplifient l'élan. L'Australie et la Corée du Sud ajoutent la clarté réglementaire et les subventions publiques qui accélèrent l'adoption par les fournisseurs.
L'Europe maintient une croissance solide sous-tendue par des garanties de confidentialité alignées sur le RGPD. Les États membres adoptent l'analyse préservant la confidentialité et les données synthétiques pour concilier la prévention de la fraude avec les normes strictes de protection des données. L'Allemagne, le Royaume-Uni et la France mènent les déploiements à travers les feuilles de route de numérisation nationales, tandis que les marchés d'Europe du Sud et de l'Est montrent une demande stable alors que la couverture d'assurance santé s'élargit. L'Amérique du Sud et le Moyen-Orient et l'Afrique restent naissants mais attrayants, compte tenu de la pénétration croissante de l'assurance privée et des agendas de e-santé gouvernementaux qui nécessiteront des contrôles de fraude.
Paysage concurrentiel
La concurrence se groupe autour de plateformes intégrées et pilotées par l'IA fournies par des maisons technologiques mondiales, des fournisseurs IT de santé hérités et des startups agiles. Les leaders du marché poursuivent des acquisitions et alliances pour combler les lacunes de capacités et renforcer la profondeur cloud et analytique. L'acquisition de 165 millions USD d'Orion Health par HEALWELL AI souligne une tendance de consolidation vers des bundles d'interopérabilité des données plus IA.
Le partenariat d'Oracle Health avec Cleveland Clinic et G42 signale une poussée pour co-développer des applications IA à l'échelle nationale qui incorporent la notation de fraude à leur cœur. UnitedHealth Group, avec plus de 1 000 cas d'usage IA en direct, illustre l'intensité capitalistique requise pour maintenir le leadership.
Les disrupteurs émergents se différencient via des architectures cloud-natives et microservices qui réduisent le temps de déploiement et permettent une itération d'algorithme rapide. Les opportunités d'espace blanc incluent les générateurs de données synthétiques, les boîtes à outils d'audit de biais et les modèles d'intégrité "Point-Zéro" pré-paiement comme le service nouvellement lancé de Codoxo. Dans l'ensemble, les acheteurs pèsent les feuilles de route des fournisseurs, les fonctionnalités d'explicabilité et l'ingestion de données multi-canal plus lourdement que le coût initial du logiciel lors de la sélection de plateformes dans le marché de la détection de fraude en santé.
Leaders de l'industrie de la détection de fraude en santé
-
CGI Inc.
-
DXC Technology Company
-
Mckesson
-
IBM
-
Exl Service
- *Avis de non-responsabilité : les principaux acteurs sont triés sans ordre particulier
Développements récents de l'industrie
- Mai 2025 : Codoxo a lancé Point Zero Payment Integrity, un modèle d'intervention pré-réclamation visant à prévenir les paiements inappropriés.
- Avril 2025 : Perfios a acquis IHX pour fusionner les insights de données de santé avec un grand réseau d'échange de réclamations.
- Avril 2025 : CGI Federal a publié une plateforme fédérale de prévention de fraude, gaspillage et abus pour arrêter les paiements inappropriés pré-décaissement.
- Février 2025 : Commure et Athelas ont accepté d'acquérir Augmedix, formant le plus grand fournisseur de logiciels IA en santé avec une automatisation étendue de réclamations refusées.
Portée du rapport sur le marché mondial de la détection de fraude en santé
Selon la portée du rapport, le terme 'détection de fraude en santé' fait référence aux solutions qui sont utiles dans la détection précoce d'erreurs dans les soumissions de réclamations, la duplication de réclamations, etc., pour minimiser les dépenses de santé et améliorer l'efficacité. Le marché de la détection de fraude en santé est segmenté par type (analyse descriptive, analyse prédictive et analyse prescriptive), application (examen des réclamations d'assurance et intégrité des paiements), utilisateur final (payeurs d'assurance privée, agences gouvernementales et autres utilisateurs finaux), et géographie (Amérique du Nord, Europe, Asie-Pacifique, Moyen-Orient et Afrique, et Amérique du Sud). Le rapport de marché couvre également les tailles de marché estimées et les tendances pour 17 pays différents à travers les principales régions mondialement. Le rapport offre la valeur (en millions USD) pour les segments ci-dessus.
| Analyse descriptive |
| Analyse prédictive |
| Analyse prescriptive |
| Analyse en temps réel / streaming |
| Logiciel |
| Services |
| Sur site |
| Cloud |
| Hybride |
| Examen des réclamations d'assurance |
| Intégrité des paiements |
| Audit de fournisseur et récupération de revenus |
| Gestion de fraude, gaspillage et abus |
| Gestion des prestations pharmaceutiques |
| Payeurs d'assurance privée |
| Agences gouvernementales |
| Prestataires de santé |
| Employeurs et syndicats |
| Amérique du Nord | États-Unis |
| Canada | |
| Mexique | |
| Europe | Allemagne |
| Royaume-Uni | |
| France | |
| Italie | |
| Espagne | |
| Reste de l'Europe | |
| Asie-Pacifique | Chine |
| Japon | |
| Inde | |
| Australie | |
| Corée du Sud | |
| Reste de l'Asie-Pacifique | |
| Moyen-Orient et Afrique | CCG |
| Afrique du Sud | |
| Reste du Moyen-Orient et de l'Afrique | |
| Amérique du Sud | Brésil |
| Argentine | |
| Reste de l'Amérique du Sud |
| Par type d'analyse | Analyse descriptive | |
| Analyse prédictive | ||
| Analyse prescriptive | ||
| Analyse en temps réel / streaming | ||
| Par composant | Logiciel | |
| Services | ||
| Par mode de déploiement | Sur site | |
| Cloud | ||
| Hybride | ||
| Par application | Examen des réclamations d'assurance | |
| Intégrité des paiements | ||
| Audit de fournisseur et récupération de revenus | ||
| Gestion de fraude, gaspillage et abus | ||
| Gestion des prestations pharmaceutiques | ||
| Par utilisateur final | Payeurs d'assurance privée | |
| Agences gouvernementales | ||
| Prestataires de santé | ||
| Employeurs et syndicats | ||
| Par géographie | Amérique du Nord | États-Unis |
| Canada | ||
| Mexique | ||
| Europe | Allemagne | |
| Royaume-Uni | ||
| France | ||
| Italie | ||
| Espagne | ||
| Reste de l'Europe | ||
| Asie-Pacifique | Chine | |
| Japon | ||
| Inde | ||
| Australie | ||
| Corée du Sud | ||
| Reste de l'Asie-Pacifique | ||
| Moyen-Orient et Afrique | CCG | |
| Afrique du Sud | ||
| Reste du Moyen-Orient et de l'Afrique | ||
| Amérique du Sud | Brésil | |
| Argentine | ||
| Reste de l'Amérique du Sud | ||
Questions clés auxquelles répond le rapport
1. Quelle est la valeur actuelle du marché de la détection de fraude en santé ?
Le marché se situe à 2,69 milliards USD en 2025 et devrait atteindre 6,74 milliards USD d'ici 2030, reflétant un TCAC de 20,11%.
2. Quelle approche analytique croît le plus rapidement ?
L'analyse de streaming en temps réel est le segment à croissance la plus rapide, attendu pour afficher un TCAC de 24,56% jusqu'en 2030.
3. Pourquoi les services cloud gagnent-ils du terrain dans la détection de fraude ?
Les plateformes cloud offrent une mise à l'échelle élastique, des coûts initiaux plus bas et un déploiement rapide, soutenant un TCAC de 23,73% pour les services cloud au sein du marché.
4. Quelle région se développera le plus rapidement ?
L'Asie-Pacifique devrait croître à un TCAC de 21,34%, propulsée par des programmes de santé numérique à grande échelle et une couverture d'assurance croissante.
5. Comment les agences gouvernementales influencent-elles la croissance du marché ?
Des agences telles que le CMS intensifient les audits et le financement ; les utilisateurs finaux gouvernementaux devraient connaître un TCAC de 22,89% dans l'adoption de solutions.
6. Quel est le plus grand obstacle à l'adoption de l'analyse de détection de fraude ?
Les coûts élevés d'implémentation et d'intégration restent la contrainte principale, particulièrement pour les petites organisations de santé.
Dernière mise à jour de la page le: