Tamaño y Cuota del Mercado de Detección de Fraude Sanitario
Análisis del Mercado de Detección de Fraude Sanitario por Mordor Intelligence
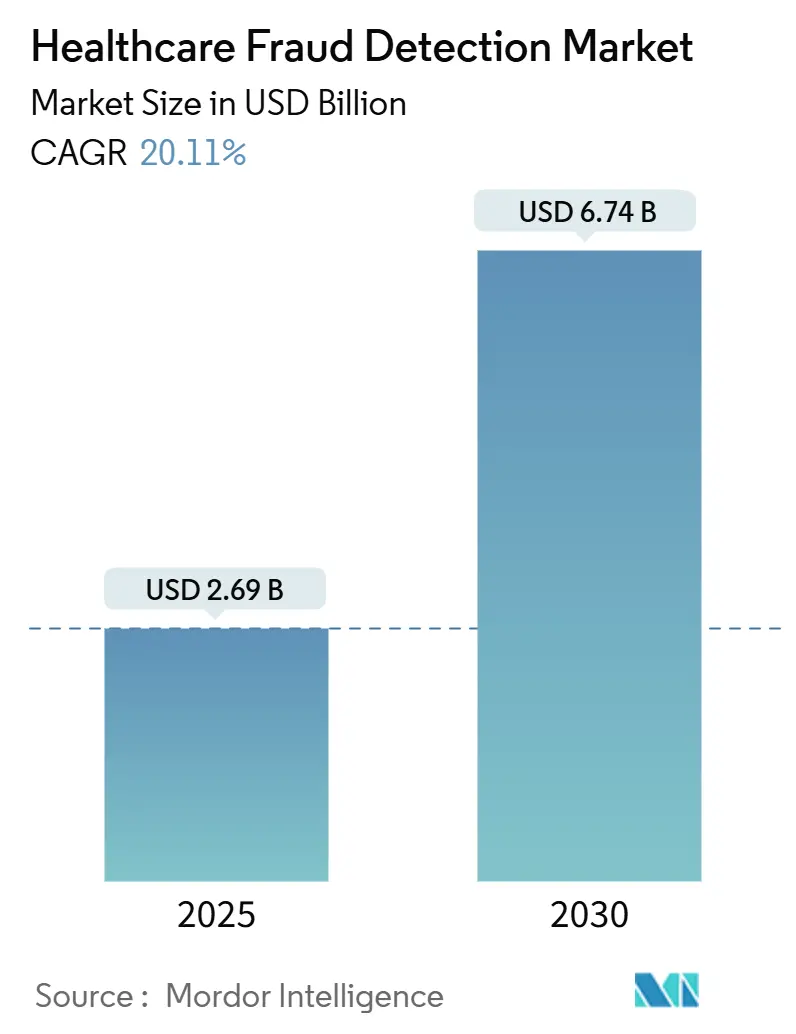
El mercado de detección de fraude sanitario alcanzó un valor de 2,69 mil millones de USD en 2025 y se prevé que ascienda a 6,74 mil millones de USD en 2030, lo que implica una sólida TCAC del 20,11%. A lo largo del período de previsión, los pagadores y proveedores están expandiendo programas de detección de fraude e integridad de pagos basados en datos en respuesta a unas pérdidas anuales por fraude estimadas en 100.000 millones de USD.[1]Centers for Medicare & Medicaid Services, "Crushing Fraud, Waste, & Abuse," cms.gov La adopción más amplia de analítica en tiempo real, infraestructura en la nube e interoperabilidad basada en FHIR está transformando la detección de fraude sanitario de una revisión posterior al hecho en una disciplina proactiva de control de riesgos. Las auditorías gubernamentales se están intensificando-solo CMS aumentará su plantilla de revisión de historiales médicos de 40 a 2.000 codificadores-lo que, a su vez, está impulsando a los proveedores de tecnología a integrar aprendizaje automático e inteligencia artificial generativa en los flujos de trabajo centrales de reclamaciones. La diferenciación competitiva ahora depende de la implementación rápida de modelos, ecosistemas de socios y la capacidad de procesar datos clínicos no estructurados a escala. Los desafíos de implementación persisten-especialmente en torno a la integración de datos, mandatos de transparencia y gestión del cambio del personal-sin embargo, la ecuación costo-beneficio favorece cada vez más la detección automatizada de fraude como una capacidad imprescindible, no un "buen tener".
Puntos Clave del Informe
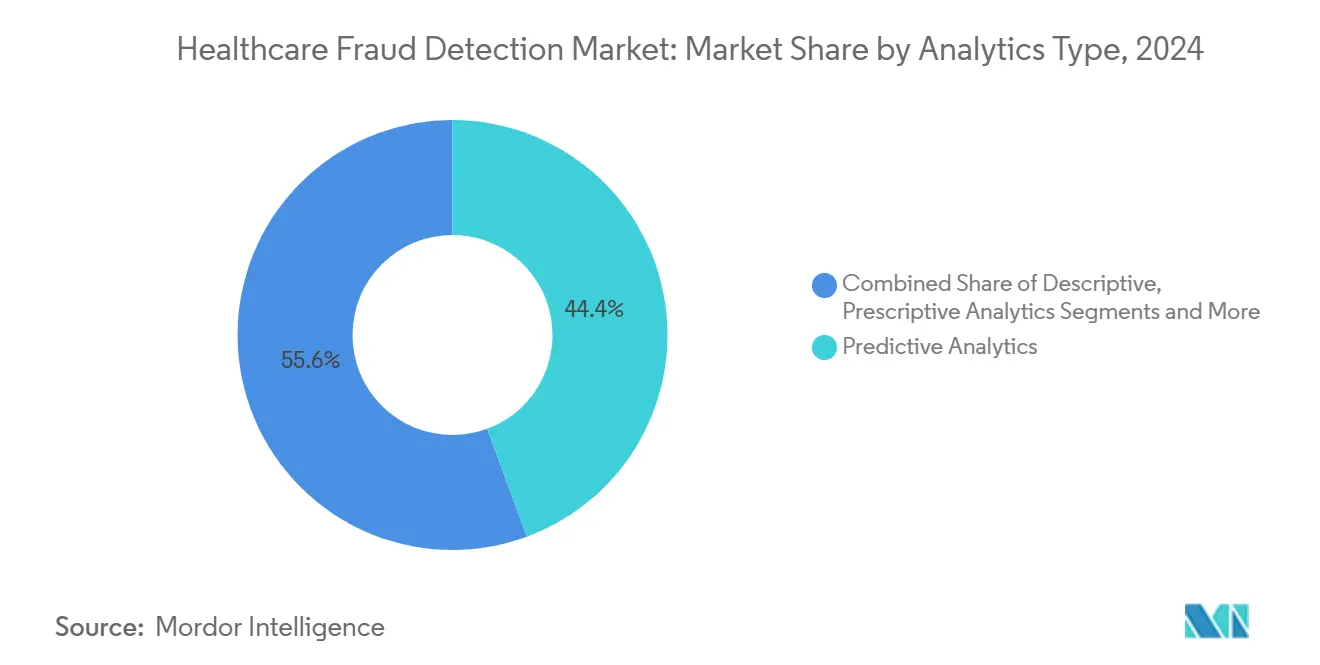
- Por tipo de analítica, la analítica predictiva lideró con una cuota de ingresos del 44,37% en 2024, mientras que la analítica de transmisión en tiempo real está preparada para una TCAC del 24,56% hasta 2030.
- Por componente, las plataformas de software mantuvieron el 59,86% de la cuota del mercado de detección de fraude sanitario en 2024 y los servicios en la nube se están expandiendo a una TCAC del 23,73% hasta 2030.
- Por modo de implementación, las implementaciones en la nube dominaron el 57,85% del tamaño del mercado de detección de fraude sanitario en 2024 y avanzarán a una TCAC del 23,05% hasta 2030.
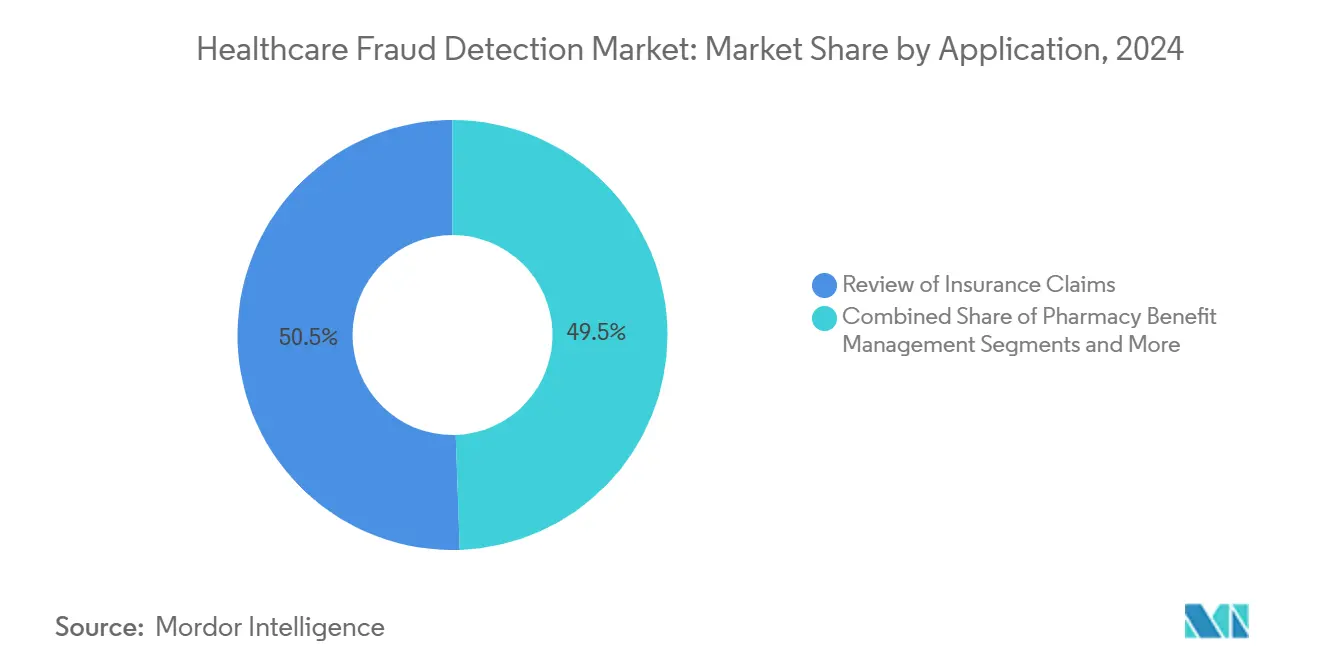
- Por aplicación, la revisión de reclamaciones de seguros capturó el 50,53% de cuota del tamaño del mercado de detección de fraude sanitario en 2024, mientras que la gestión de beneficios farmacéuticos se está acelerando a una TCAC del 22,14%.
- Por usuario final, los pagadores de seguros privados representaron el 47,69% de cuota de ingresos en 2024, con las agencias gubernamentales registrando la TCAC más rápida del 22,89%.
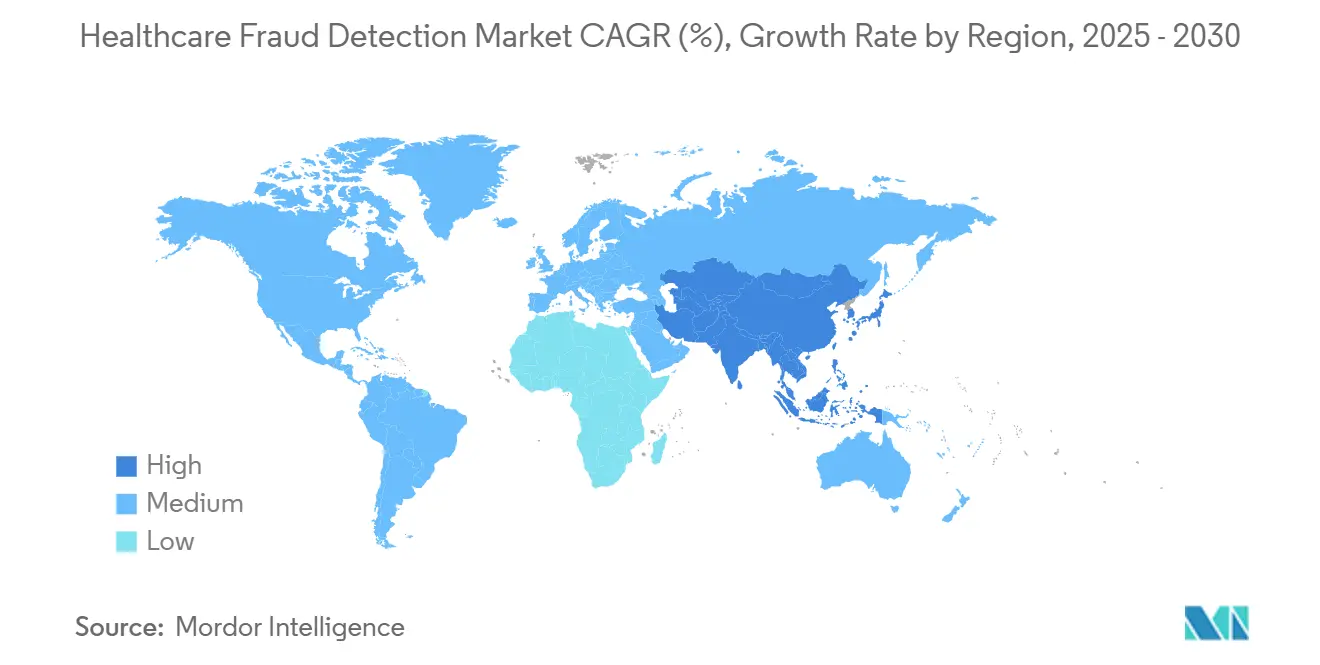
- Por geografía, América del Norte lideró con una cuota del 41,78% en 2024, mientras que Asia-Pacífico está previsto que registre una TCAC del 21,34% hasta 2030.
Tendencias e Insights del Mercado Global de Detección de Fraude Sanitario
Análisis de Impacto de Impulsores
| Impulsor | (~) % Impacto en Previsión TCAC | Relevancia Geográfica | Cronograma de Impacto |
|---|---|---|---|
| Aumento del gasto sanitario | +3.2% | Global, más alto en América del Norte y Europa | Medio plazo (2-4 años) |
| Incremento de actividades fraudulentas en sanidad | +4.1% | Global, concentrado en mercados maduros | Corto plazo (≤ 2 años) |
| Creciente presión para reducir el gasto sanitario | +2.8% | América del Norte y UE, expandiéndose a APAC | Medio plazo (2-4 años) |
| Auge en inscripción de seguros médicos y volúmenes de reclamaciones | +3.5% | Global, APAC más fuerte | Largo plazo (≥ 4 años) |
| Adjudicación de reclamaciones en tiempo real vía APIs FHIR | +2.9% | América del Norte y UE liderando | Medio plazo (2-4 años) |
| Generación de datos sintéticos para detección inter-institucional | +1.8% | Global, adopción temprana en América del Norte | Largo plazo (≥ 4 años) |
| Fuente: Mordor Intelligence | |||
Aumento del Gasto Sanitario
El crecimiento del gasto está agudizando el enfoque ejecutivo en el fraude porque cada punto porcentual perdido equivale a miles de millones en costos evitables. CMS ha destinado 941 millones de USD para control de fraude y abuso en el ejercicio fiscal 2025, señalando que la prevención basada en analítica es ahora central para la contención de costos. Los pagadores privados hacen eco de esta urgencia ya que los contratos basados en valor los exponen al riesgo a la baja. Las organizaciones están encontrando que los algoritmos de detección de anomalías revelan oportunidades de ahorro invisibles para los revisores manuales. Los países con poblaciones envejecidas sienten más la presión porque las reclamaciones de cuidados crónicos y medicamentos dominan el gasto. Como resultado, el crecimiento del presupuesto y la inversión en control de fraude se mueven al unísono, reenmarcando la analítica de fraude como infraestructura defensiva.
Incremento de Actividades Fraudulentas en Sanidad
Los estafadores explotan la tecnología más rápido de lo que pueden responder los sistemas heredados basados en reglas, forzando un cambio hacia monitoreo habilitado por IA. La Ley de Prevención de Fraude en Transacciones de Medicare prioriza la inteligencia artificial después de que CMS marcara facturación anómala para catéteres urinarios intermitentes, una táctica que desencadenó pagos impropios. Las redes sanitarias ahora combinan datos de reclamaciones entre proveedores con conjuntos de datos sintéticos para descubrir patrones que abarcan geografías. Los enfoques de aprendizaje profundo como los autocodificadores han logrado puntuaciones F1 de 0,97 en la detección de códigos de procedimientos sobreutilizados.[2]Michael Suesserman, Samantha Gorny, Daniel Lasaga, John Helms, Dan Olson, Edward Bowen, and Sanmitra Bhattacharya, "Procedure Code Overutilization Detection from Healthcare Claims Using Unsupervised Deep Learning Methods," BMC Medical Informatics and Decision Making, biomedcentral.com Esta carrera armamentística acelera la inversión ya que las partes interesadas ven las revisiones reactivas como una defensa insuficiente.
Creciente Presión para Reducir el Gasto Sanitario
Los mandatos de contención de costos empujan la analítica de fraude de gasto discrecional a necesidad operacional. La colaboración de Highmark Health con Epic y Google Cloud ahorró 2,7 millones de USD al agilizar los pasos administrativos. Cuando los modelos predictivos sacan a la superficie casos de alto riesgo, los proveedores intervienen antes y evitan procedimientos costosos. Los sindicatos respaldan estas herramientas, financiando programas de segunda opinión que reducen el sobretratamiento y disminuyen la responsabilidad del empleador. La analítica de fraude también recorta falsos positivos en autorizaciones previas, permitiendo a los médicos enfocarse en la atención en lugar del papeleo. Por lo tanto, el mercado vincula la adopción de analítica directamente con ahorros operativos medibles.
Auge en Inscripción de Seguros Médicos y Volúmenes de Reclamaciones
La inscripción rápida infla los recuentos diarios de reclamaciones más allá de lo que los sistemas por lotes pueden manejar. La Misión Digital Ayushman Bharat de la India ha emitido IDs de salud a más de 500 millones de ciudadanos, una afluencia de datos que demanda analítica escalable. Los planes Medicare Advantage en Estados Unidos enfrentan picos de volumen similares en medio de auditorías más estrictas. Las plataformas de procesamiento de flujo como Apache Kafka enrutan datos para adjudicación en segundos en lugar de horas.[3]Arti Rana, "Real-Time Claims Processing in Healthcare: Leveraging Stream Processing Technologies for Faster Payment Adjudication," International Journal of Innovative Research in Management, Planning and Social Sciences, ijirmps.org Para mantener el ritmo, las organizaciones están adoptando arquitecturas en la nube e integrando lógica de puntuación de fraude en la admisión. Sin automatización, los grandes pagadores arriesgan retrasos, errores de pago y sanciones regulatorias.
Análisis de Impacto de Restricciones
| Restricción | ( ~ )% Impacto en Previsión TCAC | Relevancia Geográfica | Cronograma de Impacto |
|---|---|---|---|
| Falta de disposición para adoptar soluciones de analítica | -2.1% | Global, mayor resistencia en mercados tradicionales | Corto plazo (≤ 2 años) |
| Altos costos de implementación e integración | -2.8% | Global, más difícil para organizaciones más pequeñas | Medio plazo (2-4 años) |
| Preocupaciones de privacidad de datos y cumplimiento (HIPAA / GDPR) | -1.9% | América del Norte y UE primero | Largo plazo (≥ 4 años) |
| Sesgo de modelos de IA y falsos positivos que desencadenan escrutinio | -1.5% | Global, enfoque regulatorio en regiones desarrolladas | Medio plazo (2-4 años) |
| Fuente: Mordor Intelligence | |||
Falta de Disposición para Adoptar Soluciones de Analítica
Los proveedores más pequeños temen que las plataformas sofisticadas de fraude interrumpan flujos de trabajo familiares y demanden habilidades técnicas escasas. Esto refleja hallazgos en finanzas asiáticas, donde más de la mitad de las instituciones aún prescinden de IA en programas anti-lavado de dinero a pesar de beneficios claros. El personal sanitario a menudo equipara nuevas herramientas con carga administrativa adicional en lugar de alivio. Además, los equipos de liderazgo luchan por cuantificar el fraude no detectado, haciendo que el ROI parezca especulativo. Los programas piloto exitosos que entregan victorias rápidas típicamente cambian la percepción y fomentan un despliegue más amplio, sin embargo, la gestión del cambio sigue siendo una barrera.
Altos Costos de Implementación e Integración
Las tarifas de licencia son solo el comienzo; la modernización del almacén de datos, migración a la nube y capacitación de usuarios rápidamente inflan los presupuestos. El esfuerzo de Mass General Brigham para integrar 27.000 elementos de datos ilustra la intensidad de recursos de construir una columna vertebral de datos lista para fraude. El talento especializado-científicos de datos, informaticistas, oficiales de cumplimiento-comanda salarios premium. Las organizaciones más pequeñas a menudo carecen de la escala para justificar tales desembolsos aunque las obligaciones regulatorias se apliquen por igual. Sin integración de bajo contacto y opciones de servicio administrado, el costo ralentizará la adopción entre proveedores de nivel medio y planes de salud regionales.
Análisis de Segmentos
Por Tipo de Analítica: El Procesamiento en Tiempo Real Impulsa la Innovación
El tamaño del mercado de detección de fraude sanitario para plataformas de analítica fue liderado por herramientas predictivas, que capturaron una cuota del 44,37% en 2024. Estos modelos perfilan reclamaciones históricas para pronosticar riesgo antes del pago. No obstante, la demanda está cambiando hacia analítica de transmisión en tiempo real, prevista para subir a una TCAC del 24,56% hasta 2030. Las organizaciones ven cada vez más la puntuación a nivel de milisegundos como esencial para interceptar esquemas en evolución.
Las pilas de procesamiento de flujo como Kafka y Flink sustentan este giro, habilitando la ingestión dinámica de notas no estructuradas, datos de dispositivos y mensajes FHIR. Los adoptadores tempranos reportan tasas de sobrepago materialmente menores una vez que las detecciones ocurren antes del pago en lugar de en auditorías retrospectivas. La analítica descriptiva sigue siendo relevante para informes de cumplimiento, mientras que los modelos prescriptivos están emergiendo entre pagadores maduros que buscan recomendaciones de adjudicación automatizada. Los proveedores que tejen flujos de trabajo predictivos, prescriptivos y en tiempo real en una sola tela están dando forma a la siguiente ola de diferenciación en el mercado de detección de fraude sanitario.
Nota: Cuotas de segmento de todos los segmentos individuales disponibles con la compra del informe
Por Componente: Los Servicios en la Nube Aceleran la Implementación
Las suites de software dominaron el panorama de componentes con una cuota del 59,86% en 2024, reflejando la demanda arraigada por plataformas de investigación de extremo a extremo. Sin embargo, los servicios en la nube son el segmento de crecimiento más rápido con una TCAC del 23,73%, impulsado por la migración de pilas rígidas on-premise. Los pagadores citan escalado elástico, menor costo inicial y ciclos de actualización más rápidos como incentivos principales.
Las alianzas principales-Humana y Google Cloud, Oracle Health y G42-apuntan a unir datos profundos de salud con infraestructura de hiperescala. Este enfoque de ecosistema reduce las barreras para aseguradoras de mercado medio que carecen de TI interna vasta. En paralelo, los proveedores de servicios administrados agrupan gobernanza de modelos, ajuste de sistemas e informes regulatorios, remodelando así los cálculos de costo total. Mientras los planes de salud consolidan soluciones puntuales en plataformas SaaS unificadas, los servicios en la nube probablemente se convertirán en el modelo de entrega de facto para el mercado de detección de fraude sanitario.
Por Modo de Implementación: Los Modelos Híbridos Habilitan la Flexibilidad
Las implementaciones en la nube ya representan el 57,85% del tamaño del mercado de detección de fraude sanitario y se proyecta que continúen expandiéndose a una TCAC del 23,05%. Aun así, las instalaciones on-premise persisten dentro de organizaciones con mandatos estrictos de soberanía de datos. Las arquitecturas híbridas reconcilian estas necesidades, permitiendo que los identificadores sensibles permanezcan en bóvedas locales mientras la analítica pesada en computación se ejecuta en la nube.
El auge de APIs nativas FHIR de proveedores como Health Samurai simplifica el intercambio seguro de datos entre entornos. Los diseños híbridos también ayudan a las empresas a controlar el gasto en la nube descargando solo cargas de trabajo en horas pico. Durante el horizonte de previsión, la postura evolutiva de los reguladores sobre la transferencia de datos transfronteriza probablemente determinará qué tan rápido las implementaciones puras en la nube superan a los modelos híbridos, pero la flexibilidad seguirá siendo un criterio de compra esencial.
Por Aplicación: Los Beneficios Farmacéuticos Impulsan el Crecimiento
La revisión de reclamaciones retuvo una cuota del 50,53% en 2024, anclando el mercado de detección de fraude sanitario. Sin embargo, las soluciones de gestión de beneficios farmacéuticos (PBM) se expandirán a una TCAC del 22,14%, reflejando el auge en el gasto de medicamentos recetados y el escrutinio de terapias de alto costo. Los modelos de fraude ajustados para la gestión de formularios detectan búsqueda de médicos, abuso de recarga y juego de cupones que las ediciones ordinarias de reclamaciones pasan por alto.
Las investigaciones de CMS sobre facturación anómala de catéteres subrayan cómo los esquemas específicos de dispositivos pueden deslizarse a través de conjuntos de reglas genéricas. Con analítica PBM en tiempo real, los pagadores marcan prescripciones sospechosas en el mostrador de la farmacia, evitando desperdicio antes de la dispensación. Los casos de uso adyacentes-integridad de pagos, auditoría de proveedores y recuperación de ingresos-continúan madurando, creando un continuo de aplicaciones de prevención, detección y recuperación dentro del mercado más amplio de detección de fraude sanitario.
Nota: Cuotas de segmento de todos los segmentos individuales disponibles con la compra del informe
Por Usuario Final: Las Agencias Gubernamentales Aceleran la Adopción
Los pagadores de seguros privados dominaron la demanda con una cuota de ingresos del 47,69% en 2024 porque los planes comerciales históricamente invirtieron más temprano en analítica. Sin embargo, las agencias gubernamentales registrarán la TCAC más rápida del 22,89% mientras Medicare y Medicaid escalan auditorías de aprendizaje automático. El Grupo de Analítica de Datos y Sistemas de CMS ejemplifica este cambio, coordinando esfuerzos de integridad entre programas con modelado avanzado.
Los proveedores también están intensificando la inversión para estrechar la gestión del ciclo de ingresos bajo contratos basados en valor. Mientras tanto, empleadores y sindicatos implementan herramientas de fraude centradas en miembros para frenar el crecimiento de primas. Esta ampliación de la lista de partes interesadas amplía la demanda direccionable y diversifica los requisitos de solución, reforzando la necesidad de plataformas configurables dentro del mercado de detección de fraude sanitario.
Análisis Geográfico
América del Norte mantuvo una cuota del 41,78% del mercado de detección de fraude sanitario en 2024, anclada por marcos de aplicación robustos y financiación. CMS está canalizando 941 millones de USD en actividades de control de fraude para el ejercicio fiscal 2025, y regulaciones como la Ley de Curas del Siglo XXI exigen interoperabilidad y transparencia de algoritmos. La alta penetración de EHR y un ecosistema denso de proveedores aceleran los ciclos de adopción. Canadá y México siguen la trayectoria de EE.UU. mientras las reclamaciones transfronterizas aumentan y emergen lagos de datos compartidos.
Asia-Pacífico es la región de crecimiento más rápido con una TCAC del 21,34%, impulsada por misiones nacionales de salud digital, pools de seguros en expansión y estrategias de TI con prioridad en la nube. Los más de 500 millones de IDs de salud de la India, las ganancias de productividad de IA de China entre clínicos, y los pilotos de IA generativa liderados por aseguradoras de Japón ejemplifican el impulso. Australia y Corea del Sur añaden claridad regulatoria y subvenciones públicas que aceleran la adopción de proveedores.
Europa mantiene un crecimiento sólido sustentado por salvaguardas de privacidad alineadas con GDPR. Los estados miembros adoptan analítica que preserva la privacidad y datos sintéticos para reconciliar la prevención de fraude con normas estrictas de protección de datos. Alemania, Reino Unido y Francia lideran las implementaciones a través de hojas de ruta de digitalización nacional, mientras que los mercados del sur y este de Europa muestran demanda constante a medida que se amplía la cobertura de seguros médicos. América del Sur y Oriente Medio y África siguen siendo incipientes pero atractivos, dado el creciente penetración de seguros privados y agendas gubernamentales de e-salud que requerirán controles de fraude.
Panorama Competitivo
La competencia se agrupa en torno a plataformas integradas impulsadas por IA suministradas por casas tecnológicas globales, proveedores heredados de TI sanitaria y startups ágiles. Los líderes del mercado buscan adquisiciones y alianzas para llenar brechas de capacidad y fortalecer la profundidad de nube y analítica. La adquisición de 165 millones de USD de HEALWELL AI de Orion Health subraya una tendencia de consolidación hacia paquetes de interoperabilidad de datos más IA.
La asociación de Oracle Health con Cleveland Clinic y G42 señala un empuje para co-desarrollar aplicaciones de IA a escala nacional que incorporen puntuación de fraude en su núcleo. UnitedHealth Group, con más de 1.000 casos de uso de IA en vivo, ilustra la intensidad de capital requerida para sostener el liderazgo.
Los disruptores emergentes se diferencian vía arquitecturas nativas en la nube y de microservicios que reducen el tiempo de implementación y permiten iteración rápida de algoritmos. Las oportunidades de espacio en blanco incluyen generadores de datos sintéticos, kits de herramientas de auditoría de sesgo y modelos de integridad "Point-Zero" de pre-pago como el servicio recién lanzado de Codoxo. En general, los compradores pesan más las hojas de ruta de proveedores, características de explicabilidad e ingestión de datos multicanal que el costo inicial del software al seleccionar plataformas en el mercado de detección de fraude sanitario.
Líderes de la Industria de Detección de Fraude Sanitario
-
CGI Inc.
-
DXC Technology Company
-
Mckesson
-
IBM
-
Exl Service
- *Nota aclaratoria: los principales jugadores no se ordenaron de un modo en especial
Desarrollos Recientes de la Industria
- Mayo 2025: Codoxo lanzó Point Zero Payment Integrity, un modelo de intervención pre-reclamación destinado a prevenir pagos impropios.
- Abril 2025: Perfios adquirió IHX para fusionar insights de datos de salud con una gran red de intercambio de reclamaciones.
- Abril 2025: CGI Federal lanzó una Plataforma Federal de Prevención de Fraude, Desperdicio y Abuso para detener pagos impropios antes del desembolso.
- Febrero 2025: Commure y Athelas acordaron adquirir Augmedix, formando el mayor proveedor de software de IA en sanidad con extensa automatización de reclamaciones denegadas.
Alcance del Informe del Mercado Global de Detección de Fraude Sanitario
Según el alcance del informe, el término 'detección de fraude sanitario' se refiere a soluciones que son útiles en la detección temprana de errores en envíos de reclamaciones, duplicación de reclamaciones, etc., para minimizar el gasto sanitario y mejorar la eficiencia. El mercado de detección de fraude sanitario está segmentado por Tipo (Analítica Descriptiva, Analítica Predictiva y Analítica Prescriptiva), Aplicación (Revisión de Reclamaciones de Seguros e Integridad de Pagos), Usuario Final (Pagadores de Seguros Privados, Agencias Gubernamentales y Otros Usuarios Finales), y Geografía (América del Norte, Europa, Asia-Pacífico, Oriente Medio y África, y América del Sur). El informe del mercado también cubre los tamaños de mercado estimados y tendencias para 17 países diferentes a través de las principales regiones a nivel global. El informe ofrece el valor (en millones de USD) para los segmentos anteriores.
| Analítica Descriptiva |
| Analítica Predictiva |
| Analítica Prescriptiva |
| Analítica en Tiempo Real / de Transmisión |
| Software |
| Servicios |
| On-premise |
| Nube |
| Híbrido |
| Revisión de Reclamaciones de Seguros |
| Integridad de Pagos |
| Auditoría de Proveedores y Recuperación de Ingresos |
| Gestión de Fraude, Desperdicio y Abuso |
| Gestión de Beneficios Farmacéuticos |
| Pagadores de Seguros Privados |
| Agencias Gubernamentales |
| Proveedores Sanitarios |
| Empleadores y Sindicatos |
| América del Norte | Estados Unidos |
| Canadá | |
| México | |
| Europa | Alemania |
| Reino Unido | |
| Francia | |
| Italia | |
| España | |
| Resto de Europa | |
| Asia-Pacífico | China |
| Japón | |
| India | |
| Australia | |
| Corea del Sur | |
| Resto de Asia-Pacífico | |
| Oriente Medio y África | CCG |
| Sudáfrica | |
| Resto de Oriente Medio y África | |
| América del Sur | Brasil |
| Argentina | |
| Resto de América del Sur |
| Por Tipo de Analítica | Analítica Descriptiva | |
| Analítica Predictiva | ||
| Analítica Prescriptiva | ||
| Analítica en Tiempo Real / de Transmisión | ||
| Por Componente | Software | |
| Servicios | ||
| Por Modo de Implementación | On-premise | |
| Nube | ||
| Híbrido | ||
| Por Aplicación | Revisión de Reclamaciones de Seguros | |
| Integridad de Pagos | ||
| Auditoría de Proveedores y Recuperación de Ingresos | ||
| Gestión de Fraude, Desperdicio y Abuso | ||
| Gestión de Beneficios Farmacéuticos | ||
| Por Usuario Final | Pagadores de Seguros Privados | |
| Agencias Gubernamentales | ||
| Proveedores Sanitarios | ||
| Empleadores y Sindicatos | ||
| Por Geografía | América del Norte | Estados Unidos |
| Canadá | ||
| México | ||
| Europa | Alemania | |
| Reino Unido | ||
| Francia | ||
| Italia | ||
| España | ||
| Resto de Europa | ||
| Asia-Pacífico | China | |
| Japón | ||
| India | ||
| Australia | ||
| Corea del Sur | ||
| Resto de Asia-Pacífico | ||
| Oriente Medio y África | CCG | |
| Sudáfrica | ||
| Resto de Oriente Medio y África | ||
| América del Sur | Brasil | |
| Argentina | ||
| Resto de América del Sur | ||
Preguntas Clave Respondidas en el Informe
1. ¿Cuál es el valor actual del mercado de detección de fraude sanitario?
El mercado se sitúa en 2,69 mil millones de USD en 2025 y se proyecta que alcance 6,74 mil millones de USD en 2030, reflejando una TCAC del 20,11%.
2. ¿Qué enfoque de analítica está creciendo más rápido?
La analítica de transmisión en tiempo real es el segmento de crecimiento más rápido, esperado que registre una TCAC del 24,56% hasta 2030.
3. ¿Por qué están ganando tracción los servicios en la nube en la detección de fraude?
Las plataformas en la nube ofrecen escalado elástico, costos iniciales menores e implementación rápida, apoyando una TCAC del 23,73% para servicios en la nube dentro del mercado.
4. ¿Qué región se expandirá más rápidamente?
Asia-Pacífico está previsto que crezca a una TCAC del 21,34%, impulsado por programas de salud digital a gran escala y creciente cobertura de seguros.
5. ¿Cómo están influyendo las agencias gubernamentales en el crecimiento del mercado?
Agencias como CMS están intensificando auditorías y financiación; se anticipa que los usuarios finales gubernamentales testificarán una TCAC del 22,89% en adopción de soluciones.
6. ¿Cuál es la mayor barrera para adoptar analítica de detección de fraude?
Los altos costos de implementación e integración siguen siendo la restricción principal, particularmente para organizaciones sanitarias más pequeñas.
Última actualización de la página el: