Marktgröße und Marktanteil für Gesundheitswesen Betrug Detektion
Marktanalyse für Gesundheitswesen Betrug Detektion von Mordor Intelligenz
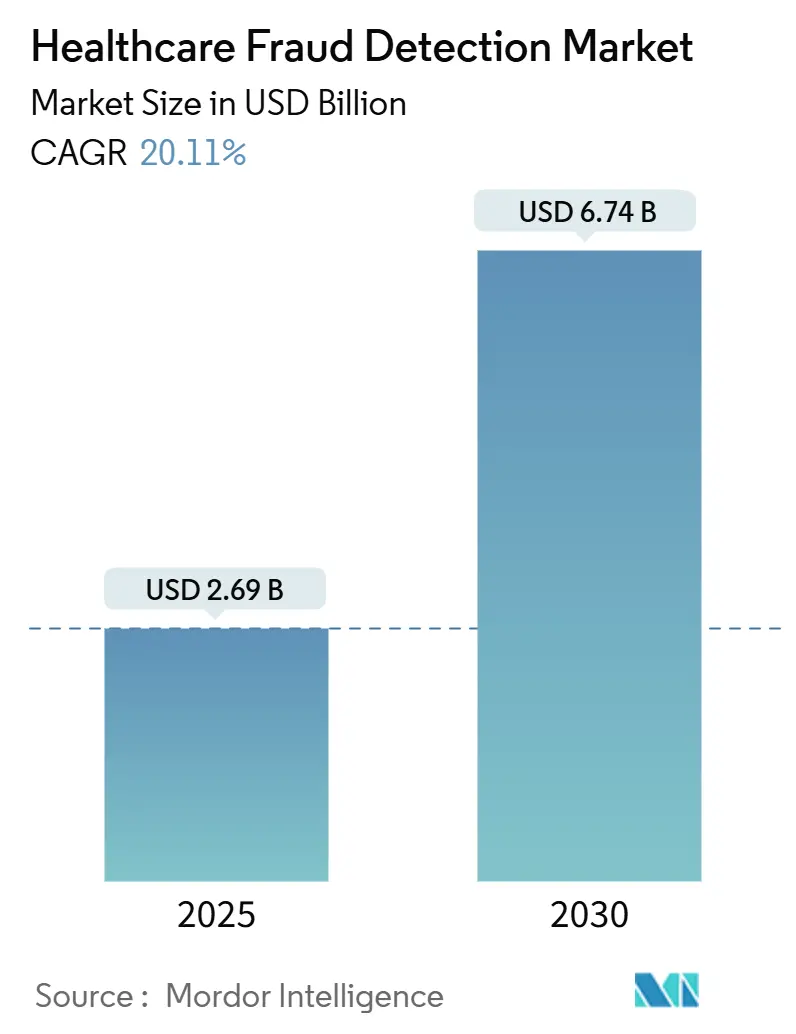
Der Markt für Gesundheitswesen Betrug Detektion erreichte einen Wert von USD 2,69 Milliarden im Jahr 2025 und wird voraussichtlich auf USD 6,74 Milliarden bis 2030 steigen, was einer robusten CAGR von 20,11% entspricht. Während des Prognosezeitraums erweitern Kostenträger und Anbieter datengestützte Betrugs- und Zahlungsintegritätsprogramme als Reaktion auf geschätzte USD 100 Milliarden jährliche Betrugsverluste.[1]Zentren für Medicare & Medicaid Dienstleistungen, "Crushing Betrug, Abfall, & Missbrauch," cms.gov Die breitere Einführung von Echtzeit-Analytik, Wolke-Infrastruktur und FHIR-basierter Interoperabilität verwandelt die Gesundheitswesen Betrug Detektion von einer nachträglichen Prüfung In eine proaktive Risikokontrolldisziplin. Regierungsaudits intensivieren sich - allein CMS wird seine medizinische Aufzeichnungsprüfungsmannschaft von 40 auf 2.000 Kodierer erhöhen - was wiederum Technologieanbieter dazu veranlasst, Maschine Lernen und generative KI In zentrale Anspruchsworkflows einzubetten. Wettbewerbsdifferenzierung hängt nun von schneller Modellbereitstellung, Partnerökosystemen und der Fähigkeit ab, unstrukturierte klinische Daten im Großen Maßstab zu verarbeiten. Implementierungsherausforderungen bleiben bestehen - insbesondere um Datenintegration, Transparenzvorgaben und Personalveränderungsmanagement - dennoch begünstigt die Kosten-Nutzen-Gleichung zunehmend automatisierte Gesundheitswesen Betrug Detektion als unverzichtbare, nicht als "nice-Zu-have" Fähigkeit.
Wichtige Berichts-Erkenntnisse
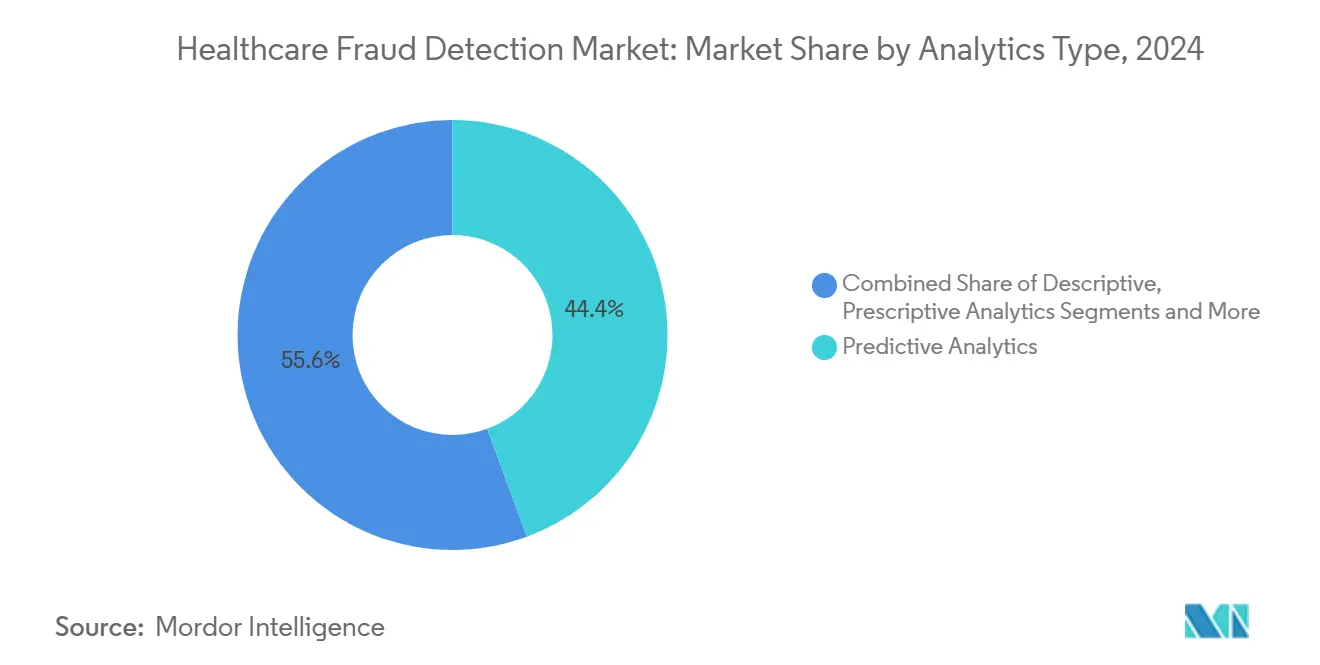
- Nach Analyse-Typ führte prädiktive Analytik mit 44,37% Umsatzanteil In 2024, während Echtzeit-Streaming-Analytik für eine CAGR von 24,56% bis 2030 positioniert ist.
- Nach Komponente hielten Softwareplattformen 59,86% des Marktanteils für Gesundheitswesen Betrug Detektion In 2024 und Wolke-Dienstleistungen expandieren mit 23,73% CAGR bis 2030.
- Nach Bereitstellungsmodus beherrschten Wolke-Bereitstellungen 57,85% der Marktgröße für Gesundheitswesen Betrug Detektion In 2024 und werden mit 23,05% CAGR bis 2030 voranschreiten.
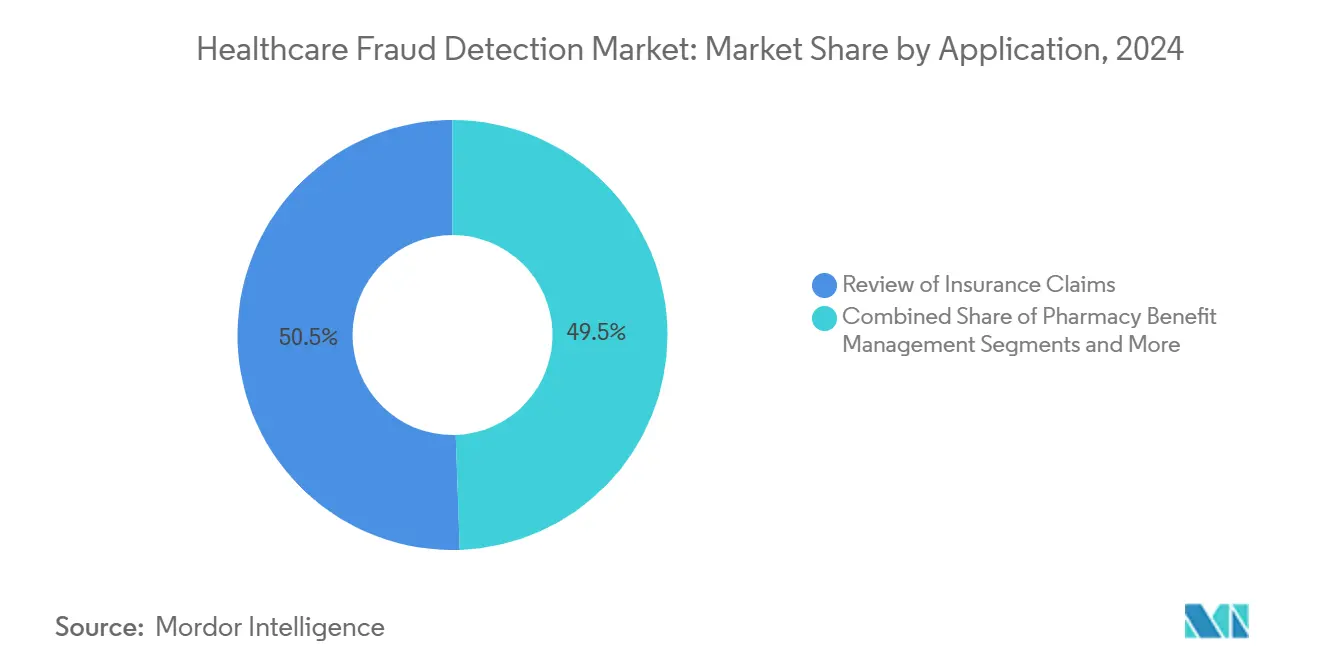
- Nach Anwendung erfasste die Prüfung von Versicherungsansprüchen 50,53% Anteil der Marktgröße für Gesundheitswesen Betrug Detektion In 2024, während Apotheke Benefit Management mit einer CAGR von 22,14% beschleunigt.
- Nach Endnutzer machten Privat Versicherungszahler 47,69% Umsatzanteil In 2024 aus, wobei Regierungsbehörden die schnellste CAGR von 22,89% verzeichnen.
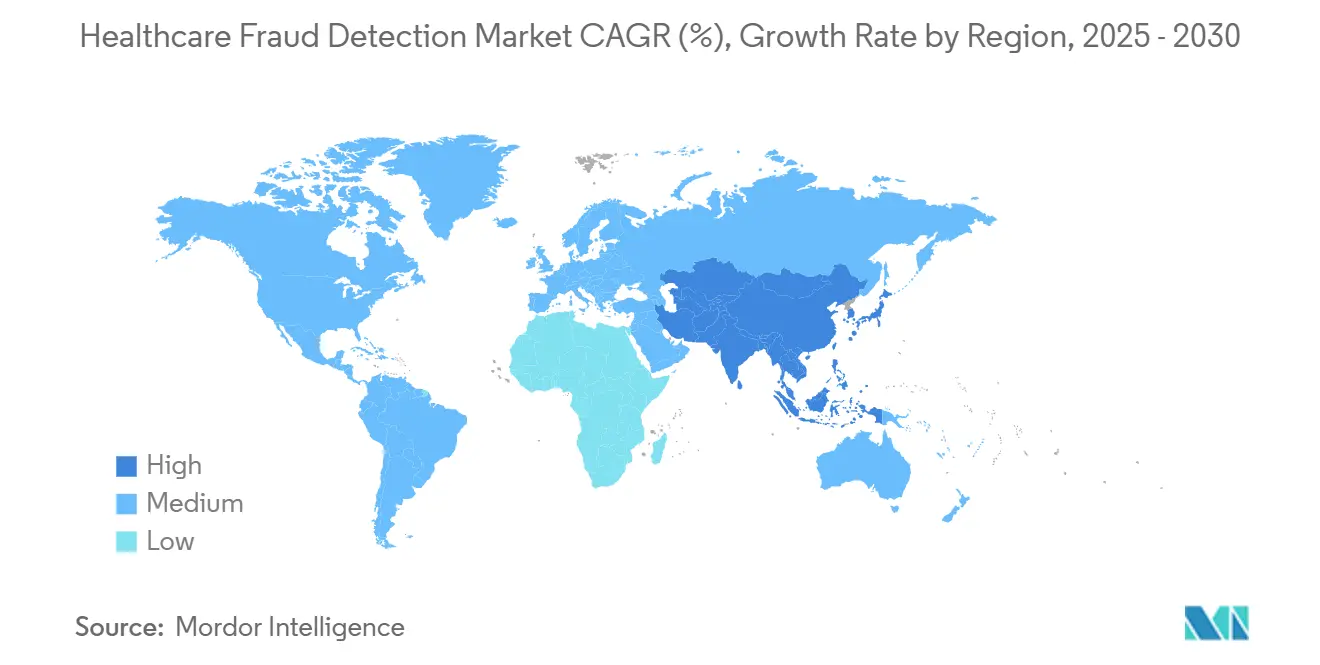
- Nach Geografie führte Nordamerika mit 41,78% Anteil In 2024, während Asien-Pazifik eine CAGR von 21,34% bis 2030 prognostiziert wird.
Globale Trends und Einblicke im Markt für Gesundheitswesen Betrug Detektion
Treiber-Auswirkungsanalyse
| Treiber | (~) % Auswirkung auf CAGR-Prognose | Geografische Relevanz | Auswirkungs-Zeitrahmen |
|---|---|---|---|
| Steigende Gesundheitsausgaben | +3.2% | Global, am höchsten In Nordamerika & Europa | Mittelfrist (2-4 Jahre) |
| Zunehmende betrügerische Aktivitäten im Gesundheitswesen | +4.1% | Global, konzentriert In reifen Märkten | Kurzfrist (≤ 2 Jahre) |
| Wachsender Druck zur Reduzierung der Gesundheitsausgaben | +2.8% | Nordamerika & EU, Expansion nach APAC | Mittelfrist (2-4 Jahre) |
| Anstieg der Krankenversicherungseinschreibungen & Anspruchsvolumen | +3.5% | Global, APAC am stärksten | Langfrist (≥ 4 Jahre) |
| Echtzeit-Anspruchsabwicklung über FHIR-APIs | +2.9% | Nordamerika & EU führend | Mittelfrist (2-4 Jahre) |
| Synthetische Datengenerierung für institutionsübergreifende Erkennung | +1.8% | Global, frühe Einführung In Nord- amerika | Langfrist (≥ 4 Jahre) |
| Quelle: Mordor Intelligence | |||
Steigende Gesundheitsausgaben
Das Ausgabenwachstum schärft den Führungsfokus auf Betrug, da jeder verlorene Prozentpunkt Milliarden vermeidbare Kosten bedeutet. CMS hat USD 941 Millionen für Betrugs- und Missbrauchskontrolle im Geschäftsjahr 2025 vorgesehen, was signalisiert, dass analytikgestützte Prävention nun zentral für die Kosteneindämmung ist. Privat Kostenträger teilen diese Dringlichkeit, da wertbasierte Verträge sie Abwärtsrisiken aussetzen. Organisationen stellen fest, dass Anomalie-Erkennungsalgorithmen Einsparungsmöglichkeiten aufdecken, die für manuelle Prüfer unsichtbar sind. Länder mit alternden Bevölkerungen spüren den Druck am stärksten, weil chronische Pflege und Medikamentenansprüche die Ausgaben dominieren. Infolgedessen bewegen sich Budgetwachstum und Betrugskontrollen-Investition im Gleichschritt, was Betrugs-Analytik als defensive Infrastruktur neu definiert.
Zunehmende betrügerische Aktivitäten im Gesundheitswesen
Betrüger nutzen Technologie schneller aus, als legacy, regelbasierte Systeme reagieren können, was eine Verschiebung hin zu KI-fähiger Überwachung erzwingt. Der Medicare Transaktion Betrug Verhütung Act priorisiert künstliche Intelligenz, nachdem CMS anomale Abrechnung für intermittierende Harnkatheter markiert hat, eine Taktik, die unsachgemäße Zahlungen ausgelöst hat. Gesundheitsnetzwerke kombinieren nun anbieterübergreifende Anspruchsdaten mit synthetischen Datensätzen, um Muster aufzudecken, die sich über Geografien erstrecken. Tief-Lernen-Ansätze wie Autoencoder haben F1-Scores von 0,97 beim Erkennen übernutzter Verfahrenscodes erreicht.[2]Michael Suesserman, Samantha Gorny, Daniel Lasaga, John Helms, Dan Olson, Edward Bowen, Und Sanmitra Bhattacharya, "Verfahren Code Overutilization Detektion from Gesundheitswesen Ansprüche Using Unsupervised Tief Lernen Methoden," BMC Medizinisch Informatik Und Decision Making, biomedcentral.com Dieses Wettrüsten beschleunigt Investitionen, da Stakeholder reaktive Prüfungen als unzureichende Verteidigung sehen.
Wachsender Druck zur Reduzierung der Gesundheitsausgaben
Kosteneindämmungsmandate drängen Betrugs-Analytik von diskretionären Ausgaben zur operativen Notwendigkeit. Highmark Healths Zusammenarbeit mit Epic und Google Wolke sparte USD 2,7 Millionen durch Straffung administrativer Schritte. Wenn prädiktive Modelle Hochrisikofälle aufdecken, greifen Anbieter früher ein und vermeiden teure Verfahren. Gewerkschaften unterstützen diese Werkzeuge und finanzieren Zweitmeinungsprogramme, die Überbehandlung reduzieren und Arbeitgeberhaftung senken. Betrugs-Analytik trimmt auch falsche positiv bei Vorabgenehmigungen, was Ärzten ermöglicht, sich auf Pflege statt auf Papierkram zu konzentrieren. Der Markt verbindet daher Analytik-Adoption direkt mit messbaren Betriebseinsparungen.
Anstieg der Krankenversicherungseinschreibungen & Anspruchsvolumen
Rapide Einschreibung bläht tägliche Anspruchszahlen über das hinaus auf, was Batch-Systeme bewältigen können. Indiens Ayushman Bharat digital Mission hat Gesundheits-IDs an mehr als 500 Millionen Bürger ausgegeben, ein Datenzustrom, der skalierbare Analytik erfordert. Medicare Advantage-Pläne In den Vereinigten Staaten sehen sich ähnlichen Volumenspitzen inmitten strafferer Audits gegenüber. Stream-Verarbeitung-Plattformen wie Apache Kafka leiten Daten zur Abwicklung innerhalb von Sekunden statt Stunden weiter.[3]Arti Rana, "real-Zeit Ansprüche Verarbeitung In Gesundheitswesen: Leveraging Stream Verarbeitung Technologien für Faster Zahlung Adjudication," International Journal von Innovative Forschung In Management, Planung Und Sozial Wissenschaften, ijirmps.org Um Schritt zu halten, übernehmen Organisationen Wolke-Architekturen und betten Betrugs-Bewertungslogik bei der Aufnahme ein. Ohne Automatisierung riskieren Große Kostenträger Verzögerungen, Zahlungsfehler und regulatorische Strafen.
Beschränkungen-Auswirkungsanalyse
| Beschränkung | ( ~ )% Auswirkung auf CAGR-Prognose | Geografische Relevanz | Auswirkungs-Zeitrahmen |
|---|---|---|---|
| Unwilligkeit zur Adoption von Analytik- Lösungen | -2.1% | Global, höhere Resistenz In traditionellen Märkten | Kurzfrist (≤ 2 Jahre) |
| Hohe Implementierungs- & Integrationskosten | -2.8% | Global, am schwersten für kleinere Organisationen | Mittelfrist (2-4 Jahre) |
| Datenschutz- & Einhaltung- Bedenken (HIPAA / DSGVO) | -1.9% | Nordamerika & EU zuerst | Langfrist (≥ 4 Jahre) |
| KI-Modell-Bias & falsche positiv lösen Prüfung aus | -1.5% | Global, Regulatorenfokus In entwickelten Regionen | Mittelfrist (2-4 Jahre) |
| Quelle: Mordor Intelligence | |||
Unwilligkeit zur Adoption von Analytik-Lösungen
Kleinere Anbieter befürchten, dass ausgeklügelte Betrugsplattformen vertraute Workflows stören und knappe technische Fähigkeiten erfordern werden. Dies spiegelt Erkenntnisse im asiatischen Finanzwesen wider, wo mehr als die Hälfte der Institutionen trotz klarer Vorteile immer noch auf KI In Anti-Geldwäsche-Programmen verzichtet. Gesundheitspersonal gleichsetzt oft neue Werkzeuge mit zusätzlicher administrativer Belastung statt Entlastung. Außerdem kämpfen Führungsteams damit, unentdeckten Betrug zu quantifizieren, was ROI spekulativ erscheinen lässt. Erfolgreiche Pilotprogramme, die schnelle Gewinne liefern, verschieben typischerweise die Wahrnehmung und ermutigen zu breiteren Rollouts, dennoch bleibt Veränderungsmanagement eine Barriere.
Hohe Implementierungs- & Integrationskosten
Lizenzgebühren sind nur der Anfang; Daten-Lager-Modernisierung, Wolke-Migration und Benutzerschulung lassen Budgets schnell anschwellen. Masse allgemein Brighams Bemühung, 27.000 Datenelemente zu integrieren, veranschaulicht die Ressourcenintensität des Aufbaus einer betrugs-bereiten Datengrundlage. Spezialisierte Talente - Datenwissenschaftler, Informatiker, Einhaltung-Beauftragte - verlangen Prämie-Gehälter. Kleinere Organisationen fehlt oft die Größenordnung, um solche Ausgaben zu rechtfertigen, obwohl regulatorische Verpflichtungen gleichermaßen gelten. Ohne niedrig-berühren Integration und Gemanagt-Dienstleistung-Optionen wird Kosten die Adoption bei mittelständischen Anbietern und regionalen Gesundheitsplänen verlangsamen.
Segment-Analyse
Nach Analyse-Typ: Echtzeitverarbeitung treibt Innovation
Die Marktgröße für Gesundheitswesen Betrug Detektion für Analytik-Plattformen wurde von prädiktiven Werkzeuge angeführt, die 44,37% Anteil In 2024 erfassten. Diese Modelle profilieren historische Ansprüche zur Risikovorhersage vor Zahlung. Dennoch verlagert sich die Nachfrage hin zu Echtzeit-Streaming-Analytik, die voraussichtlich mit 24,56% CAGR bis 2030 steigen wird. Organisationen betrachten zunehmend Millisekunden-Ebene-Bewertung als wesentlich für das Abfangen sich entwickelnder Schemata.
Stream-Verarbeitung-Stacks wie Kafka und Flink untermauern diesen Schwenk und ermöglichen dynamische Aufnahme unstrukturierter Notizen, Gerätedaten und FHIR-Nachrichten. Frühe Anwender berichten über wesentlich niedrigere Überzahlungsraten, sobald Erkennungen vor Zahlung statt In retrospektiven Audits auftreten. Deskriptive Analytik bleibt relevant für Einhaltung-Berichterstattung, während präskriptive Modelle unter reifen Kostenträgern entstehen, die automatisierte Abwicklungsempfehlungen suchen. Anbieter, die prädiktive, präskriptive und Echtzeit-Workflows In ein einziges Gewebe knüpfen, formen die nächste Welle der Differenzierung im Markt für Gesundheitswesen Betrug Detektion.
Notiz: Segmentanteile aller einzelnen Segmente verfügbar beim Berichtskauf
Nach Komponente: Cloud-Services beschleunigen Bereitstellung
Software-Suiten dominierten die Komponentenlandschaft mit 59,86% Anteil In 2024, was die verwurzelte Nachfrage nach End-Zu-End-Ermittlungsplattformen widerspiegelt. Dennoch sind Wolke-Dienstleistungen das am schnellsten wachsende Segment mit 23,73% CAGR, angetrieben durch Migration weg von starren An-Premise-Stacks. Kostenträger nennen elastische Skalierung, niedrigere Vorabkosten und schnellere Update-Zyklen als Hauptanreize.
Große Allianzen - Humana und Google Wolke, Oracle Gesundheit und G42 - zielen darauf ab, tiefe Gesundheitsdaten mit Hyperscale-Infrastruktur zu verbinden. Dieser Ökosystem-Ansatz senkt Barrieren für Mid-Markt-Versicherer, die keine riesigen internen Es-Abteilungen haben. Parallel dazu bündeln Gemanagt-Dienstleistung-Anbieter Modell-Governance, Systemabstimmung und regulatorische Berichterstattung und formen damit Gesamtkosten-Berechnungen neu. Da Gesundheitspläne Punktlösungen In einheitliche SaaS-Plattformen konsolidieren, werden Wolke-Dienstleistungen wahrscheinlich das de-facto Bereitstellungsmodell für den Markt für Gesundheitswesen Betrug Detektion.
Nach Bereitstellungsmodus: Hybride Modelle ermöglichen Flexibilität
Wolke-Bereitstellungen machen bereits 57,85% der Marktgröße für Gesundheitswesen Betrug Detektion aus und werden voraussichtlich weiterhin mit 23,05% CAGR expandieren. Dennoch bestehen An-Premise-Installationen In Organisationen mit strengen Datensouveränitätsmandaten fort. Hybride Architekturen versöhnen diese Bettürfnisse und erlauben sensiblen Identifikatoren, In lokalen Tresoren zu bleiben, während rechenintensive Analytik In der Wolke läuft.
Der Aufstieg FHIR-nativer APIs von Anbietern wie Gesundheit Samurai vereinfacht sicheren Datenaustausch zwischen Umgebungen. Hybride Designs helfen Firmen auch dabei, Wolke-Ausgaben zu drosseln, indem sie nur Spitzenzeit-Arbeitslasten auslagern. Über den Prognosehorizont wird die sich entwickelnde Haltung der Regulatoren zum grenzüberschreitenden Datentransfer wahrscheinlich bestimmen, wie schnell reine Wolke-Bereitstellungen hybride Modelle übertreffen, aber Flexibilität wird ein wesentliches Kaufkriterium bleiben.
Nach Anwendung: Pharmacy Benefits treiben Wachstum
Anspruchsprüfung behielt 50,53% Anteil In 2024 und verankerte den Markt für Gesundheitswesen Betrug Detektion. Dennoch werden Apotheke Benefit Management (PBM)-Lösungen mit 22,14% CAGR expandieren, was den Anstieg bei Verschreibungsmedikamenten-Ausgaben und Prüfung hochkostiger Therapien widerspiegelt. Betrugsmodelle, die auf Formulary-Management abgestimmt sind, erkennen Doctor-Shopping, Nachfüllmissbrauch und Coupon-Spiele, das gewöhnliche Anspruchsbearbeitungen übersehen.
CMS-Untersuchungen zu anomaler Katheter-Abrechnung unterstreichen, wie gerätespezifische Schemata durch generische Regelsätze schlüpfen können. Mit Echtzeit-PBM-Analytik markieren Kostenträger verdächtige Verschreibungen am Apothekentresen und verhindern Verschwendung vor der Abgabe. Angrenzende Anwendungsfälle - Zahlungsintegrität, Anbieteraudit und Umsatzwiederherstellung - reifen weiterhin und schaffen ein Kontinuum von Prävention, Erkennung und Rückerstattungsanwendungen innerhalb des breiteren Marktes für Gesundheitswesen Betrug Detektion.
Notiz: Segmentanteile aller einzelnen Segmente verfügbar beim Berichtskauf
Nach Endnutzer: Regierungsbehörden beschleunigen Adoption
Privat Versicherungszahler dominierten die Nachfrage mit 47,69% Umsatzanteil In 2024, weil kommerzielle Pläne historisch am frühesten In Analytik investiert haben. Jedoch werden Regierungsbehörden die schnellste CAGR von 22,89% verzeichnen, da Medicare und Medicaid Maschine-Lernen-Audits skalieren. CMSs Daten Analytik Und Systeme Gruppe exemplifiziert diese Verschiebung und koordiniert programmübergreifende Integritätsbemühungen mit fortgeschrittener Modellierung.
Anbieter verstärken auch Investitionen zur Straffung des Umsatz-Zyklus-Managements unter wertbasierten Verträgen. Währenddessen setzen Arbeitgeber und Gewerkschaften mitgliederzentrierte Betrugstools ein, um Prämienwachstum zu bremsen. Diese sich erweiternde Stakeholder-Liste verbreitert die adressierbare Nachfrage und diversifiziert Lösungsanforderungen, was die Notwendigkeit konfigurierbarer Plattformen innerhalb des Marktes für Gesundheitswesen Betrug Detektion verstärkt.
Geografie-Analyse
Nordamerika hielt 41,78% Anteil des Marktes für Gesundheitswesen Betrug Detektion In 2024, verankert durch robuste Durchsetzungsrahmen und Finanzierung. CMS leitet USD 941 Millionen In Betrugskontrollen-Aktivitäten für das Geschäftsjahr 2025 um, und Regulierungen wie der 21st Century Cures Act verpflichten zu Interoperabilität und Algorithmus-Transparenz. Hohe ehr-Penetration und ein dichtes Anbieter-Ökosystem beschleunigen Adoptionszyklen. Kanada und Mexiko folgen der uns-Trajektorie, da grenzüberschreitende Ansprüche steigen und gemeinsame Daten Seen entstehen.
Asien-Pazifik ist die am schnellsten wachsende Region mit einer CAGR von 21,34%, angeheizt durch landesweite digital-Gesundheit-Missionen, expandierende Versicherungspools und Wolke-First-Es-Strategien. Indiens 500-Millionen-plus Gesundheits-IDs, Chinas KI-Produktivitätsgewinne unter Klinikern und Japans versicherer-geführte generative-KI-Piloten exemplifizieren Momentum. Australien und Südkorea fügen regulatorische Klarheit und öffentliche Zuschüsse hinzu, die Anbieteraufnahme beschleunigen.
Europa behält solides Wachstum bei, untermauert durch DSGVO-konforme Datenschutzsicherungen. Mitgliedstaaten übernehmen datenschutzwahrende Analytik und synthetische Daten, um Betrugsverhinderung mit strengen Datenschutznormen zu versöhnen. Deutschland, Vereinigtes Königreich und Frankreich führen Bereitstellungen durch nationale Digitalisierungs-Roadmaps an, während SüD- und osteuropäische Märkte stetige Nachfrage zeigen, da sich Krankenversicherungsabdeckung verbreitert. Südamerika und der Nahe Osten & Afrika bleiben entstehend, aber attraktiv, angesichts steigender privater Versicherungspenetration und staatlicher e-Gesundheit-Agenden, die Betrugskontrollen erfordern werden.
Wettbewerbslandschaft
Wettbewerb gruppiert sich um integrierte, KI-gestützte Plattformen, die von globalen Technologie-Häusern, Legacy-Gesundheitswesen-Es-Anbietern und agilen Startups geliefert werden. Marktführer verfolgen Akquisitionen und Allianzen, um Fähigkeitslücken zu schließen und Wolke- und Analytik-Tiefe zu stärken. HEALWELL AIs USD 165 Millionen Übernahme von Orion Gesundheit unterstreicht einen Konsolidierungstrend hin zu Dateninteroperabilität plus KI-Bündeln.
Oracle Healths Partnerschaft mit Cleveland Clinic und G42 signalisiert einen Vorstoß zur gemeinsamen Entwicklung nationaler KI-Anwendungen, die Betrugs-Bewertung In ihrem Kern einschließen. UnitedHealth Gruppe, mit mehr als 1.000 live KI-Anwendungsfällen, veranschaulicht die Kapitalintensität, die erforderlich ist, um Führung aufrechtzuerhalten.
Aufkommende Disruptoren differenzieren sich durch Wolke-einheimisch, Microservice-Architekturen, die Bereitstellungszeit drastisch verkürzen und schnelle Algorithmus-Iteration ermöglichen. Weiß-Raum-Möglichkeiten umfassen synthetische Datengeneratoren, Bias-Auditing-Toolkits und Vor-Zahlung "Punkt-Null" Integritätsmodelle wie Codoxos neu eingeführten Dienstleistung. Insgesamt gewichten Käufer Anbieter-Roadmaps, Erklärbarkeits-Features und mehrere-Channel-Datenaufnahme schwerer als anfängliche Softwarekosten bei der Plattformauswahl im Markt für Gesundheitswesen Betrug Detektion.
Branchenführer für Gesundheitswesen Betrug Detektion
-
CGI Inc.
-
DXC Technologie Company
-
Mckesson
-
IBM
-
Exl Dienstleistung
- *Haftungsausschluss: Hauptakteure in keiner bestimmten Reihenfolge sortiert
Aktuelle Branchenentwicklungen
- Mai 2025: Codoxo startete Punkt Null Zahlung Integrität, ein Vor-Anspruch-Interventionsmodell zur Verhinderung unsachgemäßer Zahlungen.
- April 2025: Perfios akquirierte IHX, um Gesundheitsdaten-Einblicke mit einem Großen Anspruchsaustausch-Netzwerk zu fusionieren.
- April 2025: CGI Federal veröffentlichte eine bundesweite Plattform zur Verhinderung von Betrug, Verschwendung und Missbrauch, um unsachgemäße Zahlungen vor Auszahlung zu stoppen.
- Februar 2025: Commure und Athelas einigten sich darauf, Augmedix zu akquirieren und den größten KI-Software-Anbieter im Gesundheitswesen mit umfassender Automatisierung abgelehnter Ansprüche zu bilden.
Globaler Marktbericht für Gesundheitswesen Betrug Detektion - Umfang
Gemäß dem Umfang des Berichts bezieht sich der Begriff 'Gesundheitswesen Betrug Detektion' auf Lösungen, die bei der frühen Erkennung von Fehlern In Anspruchseinreichungen, Anspruchsduplikationen usw. hilfreich sind, um Gesundheitsausgaben zu minimieren und Effizienz zu verbessern. Der Markt für Gesundheitswesen Betrug Detektion ist segmentiert nach Typ (Deskriptive Analytik, Prädiktive Analytik und Präskriptive Analytik), Anwendung (Prüfung von Versicherungsansprüchen und Zahlungsintegrität), Endnutzer (Privat Versicherungszahler, Regierungsbehörden und Andere Endnutzer) und Geografie (Nordamerika, Europa, Asien-Pazifik, Naher Osten und Afrika, und Südamerika). Der Marktbericht deckt auch die geschätzten Marktgrößen und Trends für 17 verschiedene Länder In wichtigen Regionen weltweit ab. Der Bericht bietet den Wert (In USD Millionen) für die oben genannten Segmente.
| Deskriptive Analytik |
| Prädiktive Analytik |
| Präskriptive Analytik |
| Echtzeit- / Streaming-Analytik |
| Software |
| Services |
| On-Premise |
| Cloud |
| Hybrid |
| Prüfung von Versicherungsansprüchen |
| Zahlungsintegrität |
| Anbieteraudit & Umsatzwiederherstellung |
| Betrugs-, Verschwendungs- & Missbrauchsmanagement |
| Pharmacy Benefit Management |
| Private Versicherungszahler |
| Regierungsbehörden |
| Gesundheitsanbieter |
| Arbeitgeber & Gewerkschaften |
| Nordamerika | Vereinigte Staaten |
| Kanada | |
| Mexiko | |
| Europa | Deutschland |
| Vereinigtes Königreich | |
| Frankreich | |
| Italien | |
| Spanien | |
| Rest von Europa | |
| Asien-Pazifik | China |
| Japan | |
| Indien | |
| Australien | |
| Südkorea | |
| Rest von Asien-Pazifik | |
| Naher Osten und Afrika | GCC |
| Südafrika | |
| Rest des Nahen Ostens und Afrika | |
| Südamerika | Brasilien |
| Argentinien | |
| Rest von Südamerika |
| Nach Analyse-Typ | Deskriptive Analytik | |
| Prädiktive Analytik | ||
| Präskriptive Analytik | ||
| Echtzeit- / Streaming-Analytik | ||
| Nach Komponente | Software | |
| Services | ||
| Nach Bereitstellungsmodus | On-Premise | |
| Cloud | ||
| Hybrid | ||
| Nach Anwendung | Prüfung von Versicherungsansprüchen | |
| Zahlungsintegrität | ||
| Anbieteraudit & Umsatzwiederherstellung | ||
| Betrugs-, Verschwendungs- & Missbrauchsmanagement | ||
| Pharmacy Benefit Management | ||
| Nach Endnutzer | Private Versicherungszahler | |
| Regierungsbehörden | ||
| Gesundheitsanbieter | ||
| Arbeitgeber & Gewerkschaften | ||
| Nach Geografie | Nordamerika | Vereinigte Staaten |
| Kanada | ||
| Mexiko | ||
| Europa | Deutschland | |
| Vereinigtes Königreich | ||
| Frankreich | ||
| Italien | ||
| Spanien | ||
| Rest von Europa | ||
| Asien-Pazifik | China | |
| Japan | ||
| Indien | ||
| Australien | ||
| Südkorea | ||
| Rest von Asien-Pazifik | ||
| Naher Osten und Afrika | GCC | |
| Südafrika | ||
| Rest des Nahen Ostens und Afrika | ||
| Südamerika | Brasilien | |
| Argentinien | ||
| Rest von Südamerika | ||
Im Bericht beantwortete Schlüsselfragen
1. Wie hoch ist der aktuelle Wert des Marktes für Gesundheitswesen Betrug Detektion?
Der Markt steht bei USD 2,69 Milliarden In 2025 und wird voraussichtlich USD 6,74 Milliarden bis 2030 erreichen, was einer CAGR von 20,11% entspricht.
2. Welcher Analytik-Ansatz wächst am schnellsten?
Echtzeit-Streaming-Analytik ist das am schnellsten wachsende Segment und wird voraussichtlich eine CAGR von 24,56% bis 2030 verzeichnen.
3. Warum gewinnen Wolke-Dienstleistungen an Traktion In der Betrugserkennung?
Wolke-Plattformen bieten elastische Skalierung, niedrigere Vorabkosten und schnelle Bereitstellung und unterstützen eine CAGR von 23,73% für Wolke-Dienstleistungen innerhalb des Marktes.
4. Welche Region wird am schnellsten expandieren?
Asien-Pazifik wird voraussichtlich mit einer CAGR von 21,34% wachsen, angetrieben durch Großangelegte digital-Gesundheit-Programme und steigende Versicherungsabdeckung.
5. Wie beeinflussen Regierungsbehörden das Marktwachstum?
Behörden wie CMS verstärken Audits und Finanzierung; staatliche Endnutzer werden voraussichtlich eine CAGR von 22,89% bei Lösungsadoption erleben.
6. Was ist die größte Barriere für die Adoption von Betrugserkennung-Analytik?
Hohe Implementierungs- und Integrationskosten bleiben die primäre Beschränkung, besonders für kleinere Gesundheitsorganisationen.
Seite zuletzt aktualisiert am: